(Acute Pericarditis)
急性心包炎是心包脏层和壁层的急性炎症。病因大都继发于全身性疾病,临床上以非特异性、结核性、风湿性、以及心肌梗塞、尿毒症和肿瘤等引起者较为多见,近年来,由于抗生素药物的广泛应用,细菌性和风湿性已明显减少,而急性非特异性心包炎渐趋增多。
【临床表现】
一、症状 轻症可无症状,故易被忽视,但一般多呈如下的表现。
(一)全身症状 根据病因及个体反应不同,全身症状差异较大。感染性心包炎者,多有毒血症状,如发热、畏寒、多汗、困乏、食欲不振等。非感染性心包炎的毒血症状较轻,肿瘤性者可无发热。
(二)心前区疼痛 主要见于纤维蛋白性心包炎阶段。疼痛部位在心前区或胸骨后,亦可向左臂、左肩、左肩胛区或上腹部放散。呈尖锐的剧痛或沉重的闷痛、可随呼吸、咳嗽、吞咽、体位改变而加重。心包膜脏层无痛觉神经,只有在左侧第五、六肋间水平面以下的壁层心包膜有痛觉纤维,所以当心包炎累及该部或并有膈胸膜炎时方出现疼痛,急性非特异性心包炎常伴胸膜炎,疼痛特著。结核性及尿毒症性心包炎时,疼痛较轻。
(三)心包积液压迫症状 心包填塞时,因腔静脉瘀血可出现上腹胀痛、呕吐、下肢浮肿等,肺瘀血时可引起呼吸困难。动脉血压显著下降时可见面色苍白、烦躁不安等休克症状。大量心包积液压迫气管可产生激惹性咳嗽,如压迫肺或支气管可使呼吸困难加重。喉返神经、膈神经受压时可分别出现声音嘶哑、呃噎症状,食管受压则可有吞咽困难。
二、体征
(一)心包摩擦 是急性纤维蛋白性心包炎的典型体征,两层心包膜因发炎表面粗糙并有纤维蛋白渗出,心脏搏动时,互相摩擦而产生,摩擦音常出现于胸骨在缘第三、四、五肋间隙,也可满布心前区,坐位、深吸气后屏息时较易听到。响的摩擦音在心前区扪诊可有摩擦感。通常持续时间短暂,它可存在数小时,数天、少数可达数周,当心包积液增多,使两层心包分开时,摩擦音可减弱甚至消失。
(二)心包积液 心包积液量超过300ml或积液发生较迅速时,可出现下列体征:
1.心包积液本身体征 心浊音界向两侧迅速扩大,并可随体位改变,如坐位时下界增宽,平卧时心底部第二、三肋间增宽,心尖搏动位于心浊音界内减弱或消失。心音遥远,心率增快。有时在胸骨左缘第三、四肋间隙听到舒张早期附加音,亦称心包叩击音,与第一、二心音构成三音心律,此因心室舒张受限,进入心室血流突然受阻,形成旋涡冲击心室壁所产生。
2.心包填塞征 急性心包填塞时,心搏出量明显下降,心率加快,脉搏细弱,动脉收缩压下降,脉压减少,严重者可出现休克。慢性心包填塞时,静脉淤血征象明显,可有颈静脉怒张而搏动不显,且在吸气期更明显(Kussmaul征),肝颈静脉回流征阳性,肝脏肿大伴压痛及腹水,下肢浮肿;可发现奇脉,即吸气时脉搏减弱或消失,呼气时脉搏增强或重视,听诊血压时,可发现呼气期收缩压较吸气期高出1.33kpa以上。
3.左肺受压征 心包积液多从横膈上的心包腔先开始积聚,而后充满胸骨后的心包腔大量心包积液时,膨胀的心包腔可压迫肺及支气管,体检时可发现左肓胛的内下方有一浊音区,并伴有语颤增强及支气管性呼吸音,亦称Ewart氏征。
【实验室及其他检查】
一、化验检查 白细胞计数增加与否,视病因而定,化脓性心包炎者白细胞计数及中性粒细胞明显增高,心包穿刺抽液,可进一步明确心包液体为渗出性、脓性或血性,并可涂片及培养可能查出感染原,肿瘤性心包积液可查出瘤细胞。
二、X线检查 成人心包积液少于300ml时,X线征象不多,难以发现,积液达300-500ml或更多时,心脏阴影才出现普遍性的向两侧扩大,心影形态可因体位不同而改变。并有上腔静脉明显扩张及心膈角变钝的表现。当心包积液超过1000ml时,心影明显扩张,外形呈三角形或烧瓶状,各心缘弓的正常界限消失,透视可见心脏搏动减弱或消失,肺野常清晰。X线计波摄影或心脏电记波描记可见心脏搏动减弱或消失。
三、超声心动图检查 当心包积液量超过50ml时,M型超声心动图即显示在心室收缩时,左心室后壁与后心包壁层间有液性暗区;如该暗区在舒张期亦可见,表明积液量在400-500ml,二维超声心动图,在心包内有中等积液量时,可见液性暗区较均匀地分布在心脏外周,超声心动图检查迅速可靠,简单易行,无创伤性,可在床旁反复进行。
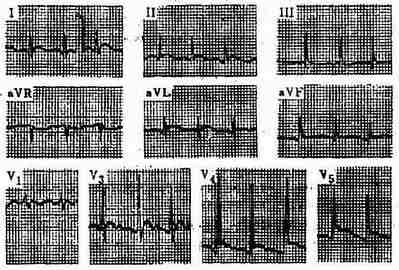
图3-11-1 急性心包炎
四、心电图检查 急性心包炎时,由于炎症常波及心外膜下心肌,而出现广泛的心肌损伤型心电图改变,典型者早期,除AVR导联外。各导联ST段普遍抬高,弓背向下,经数日至数周后恢复。继之T波低平或倒置,可持续数周或数日,至心包炎消失后可恢复。发生心包积液后,除T变化外,还可有肢导联QRS波群低电压,此可能与心包液体引起心电“短路”有关,大量心包积液时,还可出现“电交替”现象。多与心脏悬浮在心包腔中致机械活动度加大有关。此外,常有窦性心动过速。
五、核素扫描 静脉注射125标记的白蛋白进行血池扫描。核素可示真正的心腔大小,X线片中心脏影如大于扫描图,则表示增大的部分系渗液。
【诊断及鉴别诊断】
一、确定有无心包炎 急性纤维蛋白性心包炎根据典型的心包摩擦音即可成立诊断,渗出性心包炎则根据上述心包积液体征,心包填塞症状和体征结合X线、心电图检查一般不难作出诊断,尤其在普遍应用超声心动图后,对诊断心包积液有极高的准确性。
二、病因诊断 不同病因的心包炎,其临床表现和治疗方法不同,因此在心包炎的诊断确定后,应进一步确定其病因,临床常见的四种心包炎鉴别如表3-11-1
表3-11-1 四种常见心包炎的鉴别
| 结核性 | 化脓性 | 非特异性 | 风湿性 | |
| 起病 | 缓慢 | 急骤 | 急骤 | 随风湿活动而起 |
| 原发病变 | 多有心外结核病灶 | 败血症或体内化脓灶 | 多先有上呼吸道感染 | 常伴有心肌炎或瓣膜病体征 |
| 全身反应 | 常有低热、无力、盗汗等症状 | 高热、有明显毒血症表现 | 有低热或高热 | 轻或中度不规则发热 |
| 胸痛 | 常无 | 常有 | 剧烈咳嗽或胸痛 | 常有 |
| 体征 | 心包摩擦音少见,可有急性或慢性心包填塞征 | 易出现心包摩擦音,可有急性心包填塞征 | 易有心包摩擦音少见心包填塞 | 易有心包摩擦音少见心包填塞征 |
| 血化验 | 血沉快 | 白细胞总数和中性粒细胞明显增高 | 血象正常
血沉可增快 | 血沉增快抗ö增高 |
| 心包液检查 | 常有大量血性渗出液较少为草黄色,浓缩或培养可查到抗酸杆菌 | 脓性,涂片或培养可查到致病菌 | 小量或中量,黄色或血色 | 常为小量、黄色 |
| 病程及预后 | 抗痨药物疗效好,易形成缩窄性心包炎 | 及时治疗,预后好,治疗不及时,易致缩窄性心包炎 | 预后良好,大者2周自愈,少数复发 | 病程随风湿活动而异 |
【治疗】
治疗原则为;治疗原发病,改善症状,解除循环障碍。
一、一般治疗 急性期应卧床休息,呼吸困难者取半卧位,吸氧,胸痛明显者可给予镇痛剂,必要时可使用可待因或杜冷丁。加强支持疗法。
二、病因治疗 结核性心包炎给予抗痨治疗,用药方法及疗程与结核性胸膜炎相同,也可加用强的松每日15-30mg,以促进渗液的吸收减少粘连。风湿性者应加强抗风湿治疗。非特异性心包炎,一般对症治疗,症状较重者可考虑给予皮质激素治疗,化脓性心包炎除选用敏感抗菌药物治疗外,在治疗过程中应反复抽脓,或通过套管针向心包腔内安置细塑料导管引流,必要时还可向心包腔内注入抗菌药物。如疗效不佳,仍应尽早施行心包腔切开引流术,及时控制感染,防止发展为缩窄性心包炎。尿毒症性心包炎则应加强透析疗法或腹膜透析改善尿毒症,同时可服用消炎痛25-50mg,每日2-3次,放射损伤性心包炎可给予强的松10mg口服,每日3-4次,停药前应逐渐减量,以防复发。
表3-11-2 渗出性心包炎与心脏增大的鉴别
| 渗出性心包炎 | 心脏增大 | |
| 心尖搏动 | 位于心浊音界内或不明显 | 与心浊音界左缘一致 |
| 心浊音界 | 随体位变化移动浊音 | 不随体位变化 |
| 心音 | 低而遥远,除风湿性者可伴有杂音外,一般无杂音 | 心音常清晰,常伴有杂音 |
| 奇脉 | 有 | 无 |
| X线检查 | 心影呈三角形或烧瓶形肺野清晰 | 心影呈球形或靴形,肺野淤血 |
| 心电图 | 低电压,多导联T波倒置或平坦 | 有心室肥厚的图形 |
| 超声心动图 | 心脏外周有液暗区 | 显示房室扩大或肥厚 |
| 收缩时间间期 | 正常 | 异常 |
三、解除心包填塞 大量渗液或有心包填塞症状者,可施行心包穿刺术抽搐液减压。穿刺前应先作超声波检查,了解进针途径及刺入心包处的积液层厚度,穿刺部位有:①常于左第五肋间,心浊音界内侧约1-2厘米处,(或在尖搏动以外1-2cm处进针)穿刺针应向内、向后推进,指向脊柱,病人取坐位;②或于胸骨剑突与左肋缘形成的角度处刺入,针尖向上、略向后,紧贴胸骨后推进,病人取半坐位;③对疑有右侧或后侧包裹性积液者,可考虑选用右第4肋间胸骨缘处垂直刺入或于右背部第7或8肋间肩胛中线处穿刺,为避免刺入心肌,穿刺时可将心电图机的胸前导联连接在穿刺针上。在心电图示波器及心脏B超监测下穿刺,如针尖触及心室肌则ST段抬高但必须严密检查绝缘是否可靠,以免病人触电,另有使用“有孔超声探头”,穿刺针经由探头孔刺入,在超声波监测下进行穿刺、可观察穿刺针尖在积液腔中的位置以及移动情况,使用完全可靠。
【预后】
风湿性及非特异性心包炎很少引起心包填塞及缩窄性心包炎,结核性、化脓性以及放射损伤性心包炎较易发展为缩窄性心包炎,故应早期诊断及时治疗,防止发展。
