机体抗病毒感染免疫应答包括非特异性免疫与特异性免疫。前者指获得性免疫力产生之前,机体对病毒初次感染的天然抵抗力,主要为单核吞噬细胞、自然杀伤细胞及干扰素等的作用。后者指抗体介导的和细胞介导的抗病毒作用。本节中干扰素将单独阐述。
一、非特异性因素的抗病毒作用
(一)机械和化学屏障
皮肤为鳞状上皮组织,是阴止病毒感染的良好屏障;呼吸道粘膜细胞纤毛的反向运动是一种保护机制,当流感、副流感病毒感染破坏了粘膜细胞时,易发生继发感染;胃酸对病毒有灭活作用,有囊膜病毒一般不能通过消化道感染,多数无囊膜肠道病毒是耐酸的;血脑屏障和胎盘屏障可阻止大多数病毒感染脑细胞和胎儿。
(二)单核吞噬细胞和自然杀伤细胞
单核吞噬细胞,尤其是固定或游走的巨噬细胞吞噬并消化大分子异物,抗体或补体的活性成分起调理吞噬作用;IFN-r活化的巨噬细胞增强杀灭病毒的能力。
自然杀伤细胞(NK细胞)在无抗原刺激的情况下,通过非抗体依赖的方式自然杀伤肿瘤细胞及病毒感染的细胞,是机体抗肿瘤、抗病毒的重要防线,在血中占淋巴细胞的10%。此外,NK细胞尚具有抗体依赖性细胞介导的细胞毒作用(ADCC)。
(三)炎症和发热反应
病毒感染部位引起炎细胞浸润,中性粒细胞,而后是巨噬细胞、淋巴细胞聚集,导致局部氧利用和酸性产物增加,不利于病毒复制,限制病毒的扩散。巨噬细胞产生IL-1及IFN引起机体发热反应,当超过37℃时大多数病毒复制受到压抑,因此发热是一种保护性机制,使用药物强制退热将延长病毒感染的康复时间。然而过强的炎症反应和高烧也是病情加重的因素。
(四)年龄与生理状态
婴儿有来自母体的lgG及母乳中的lgA,6个月内较少病毒性感染;儿童脊髓灰质炎病毒通常引起轻型或亚临床型感染,然而在成年人则往往是麻痹型感染;老年人因免疫力下降,患带状疱疹较为严重。妊娠期患乙型肝炎有时病情恶化,可能与内分泌变化有关;使用激素治疗虽可控制高烧及过强的炎症反应,但往往加重单纯疱疹和水痘带毒等感染的病情。
(五)遗传因素与种属免疫
动物实验证明遗传因素影响病毒感染的抵抗力或敏感性。近交系小鼠接种少量单纯疱疹病毒便可致命,而其他小鼠可耐受较大剂量病毒的攻击不出现症状,涉及的基因与MHC有关。在人体中难以做出评价,但随着免疫应答基因的深入研究有助于阐明这一问题。
许多病毒有限定的宿主范围,种属免疫可能取决于宿主细胞是否具有相应的受体,如脊液灰质炎病毒的受体仅存在于人和灵长类动物中,因而其他动物具有天然的种属免疫力;人类免疫缺陷病毒、肝炎病毒也是如此。相反,狂犬病毒可感染多种温血动物。
二、抗体介导的抗病毒作用
(一)中和抗体理与非中和抗体
具有吸附穿入作用的病毒表面抗原所诱生的抗体,称之为中和抗体。活病毒与中和抗体结合,导致病毒丧失感染力,称为中和反应。结合这种抗体的病毒不能再吸附和穿入易感宿主的细胞。如抗流感病毒血凝素抗原的抗体,为中和抗体,具有免疫保护作用。血流中特异性lgM出现于病毒感染的早期,lgG出现较晚,它们都能抑制病毒的局部扩散和清除病毒血症,并能抑制原发病灶中病毒播散至其他易感组织和器官(靶器官)。粘膜表面分泌型lgA的出现比血流中lgM稍晚,它是呼吸道和肠道抵抗病毒的重要因素。而补体能明显地加强中和抗体的作用。
不具有吸附穿入作用的病毒表面抗原及病毒颗粒内部抗原所诱生的抗体,称之为非中和抗体。如抗流感病毒神经氨酸酶的抗体,不能阻止病毒吸附穿放敏感细胞,但可与病毒表面神经氨酸酶结合,易被吞噬清除;抗流感病毒核蛋白的抗体,没有免疫保护作用。
(二)抗体介导的抗病毒作用方式
1.中和抗体和病毒表面抗原结合,导致病毒表面蛋白质构型的改变,阻止其吸附于敏感细胞。中和作用是机体灭活游离病毒的主要方式。
2.病毒表面抗原(如流感病毒的血凝素和神经氨酸酶)与相应的抗体(中和抗体或非中和抗体)结合时,易被吞噬清除。
3.病毒表面抗原和相应的抗体结合后,激活补体,导致有囊膜的病毒裂解。
4.感染细胞表面表达的病毒抗原与相应抗体结合后,或通过ADCC作用或通过激活补体,使靶细胞溶解。
三、细胞介导的抗病毒作用
(一)细胞毒T淋巴细胞(CTL)的抗毒作用
虽然NK细胞和活化的巨噬细胞有杀伤靶细胞的作用,但破坏病毒感染的靶细胞主要靠CTL,CTL由CD+8的和CD+4的杀伤细胞组成.CD+8的淋巴细胞约占成熟T淋巴细胞的30%,包括大多数CTL和抑制性T细胞(Ts).当病毒抗原与宿主细胞MHC-1类抗原一起提呈给CD+8的CTL时才能增殖为活化的杀伤细胞,它们杀伤靶细胞受MHC-1类抗原的限制。CTL杀伤靶细胞的机制可能是释放胰蛋白酶样的丝氨酸蛋白酶和细胞毒性淋巴因子(如穿孔素-Perfarin)等,导致靶细胞溶解。CD+4的淋巴细胞约占成熟T淋巴细胞的70%,主要为辅助性T细胞(Th),尚有少数CTL。它们的活化与杀伤功能受细胞表面相应的MHC-Ⅱ类抗原的限制。
Th和Ts是重要的免疫调节细胞,在血中正常比率为2:1。病毒抗原大多为胸腺依赖性抗原,Th和Ts分别从正向和反向调节机体抗病毒免疫应答的强弱程度,影响抗体介导的和细胞介导的免疫保护或免疫损伤作用。
(二)细胞因子的抗病毒作用
细胞毒效应细胞(CTL、NK及活化的巨噬细胞)与靶细胞结合后,通过释放出的细胞毒性物质杀伤病毒感染的靶细胞,前已述及。近年来在小鼠体内实验中证实,活化的T细胞释放的LL-2促使T细胞、NK细胞、单核巨噬细胞在病毒感染的部位大量聚集,释放IFN-γ、IFN-α并形成足够的浓度,从而在基因转录、翻译两个水平上抑制病毒大分子的合成,并诱导邻近正常细胞建立抗病毒状态。因此,它们在机体抗病毒免疫中是极为重要的效应分子。
四、干扰素的抗病毒作用
当二种病毒感染同一细胞时,一种病毒可以增殖,而另一种病毒则被抑制,这种现象称为干扰现象(Interference),这种能干扰病毒增殖的物质称为干扰素(Interferon,IFN)。IFN是在诱生剂和某些细胞因子的作用下,由细胞基因编码产生的一组蛋白质,具有高度活性和多种功能。IFN无病毒特异性,一种病毒诱生的IFN对其病毒也有效,但有种属特异性,小鼠产生的的IFN在人体内无效。现知人的干扰素有3种:IFN-α即白细胞干扰素,IFN-β即成纤维细胞干扰素,IFN-γ即免疫干素(T淋巴细胞产生的一种细胞因子);前二种属Ⅰ型,后一种属Ⅱ型。编码Ⅰ型IFN的基因位于人类第9对染色体上,编码Ⅱ型IFN的基因位于第12对染色体上。
(一)干扰素的诱生
在正常情况下,基因处于静止状态,干扰素的产生受到抑制。如有病毒感染或非病毒性诱生剂(如人工合成的双链聚肌胞,Poly I:C)作用于细胞膜上,激活干扰素编码基因,即开始转录干扰素的mRNA,再转译为干扰素蛋白。因此诱生的干扰素很快释放到细胞外,作用于邻近的未受感染的细胞膜受体上,使细胞建立抗病毒状态。
(二)干扰素作用的机理
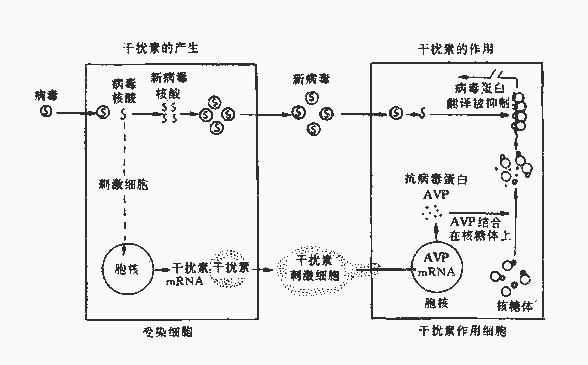
图22-4 干扰素的产生及其作用机制
干扰素首先作用于邻近未受感染的细胞膜上的干扰素受体系统,该系统由神经节苷脂组成的结合位点和一个可能由糖蛋白组成的激活位点所组成。现已知Ⅰ型干扰素受体基因在人染色体G21长臂上,Ⅱ型干扰素受体基因位于第6对染色体上,这就决定了IFN具有一定的程属特异性。当IFN与受体结合后,产生一种特殊的因子,使抗病毒蛋白(AVP)基因解除抑制,转录并翻译出AVP,主要是蛋白激酶、2ˊ-5ˊA合成酶、磷酸二酯酶,这些酶与发挥抗病毒活性有密切关系。其中二种酶须经双股RNA及ATP激活,一为蛋白激酶,激活后可使合成蛋白质的起动因子2(eIF-2)同磷酸化而失活,抑制蛋白质合成;另一种为2ˊ-5ˊA合成酶,活化后催化合成2ˊ-5ˊ寡腺苷酸,再激活潜在的核酸内切酶,使病毒mRNA降解,抑制病毒蛋白合成。此外,磷酸二酯酶能降解2ˊ-5ˊA,又能除去tRNA的CCA末端,抑制蛋白合成。
干扰素在病毒学、免疫学、细胞学及分子遗传学等领域,均有理论与实际意义。干扰素制剂已用于治疗一些病毒感染(如慢性乙型肝炎、单纯疱疹病毒毒性角膜炎、带状疱疹及呼吸道病毒感染)和恶性肿瘤(如成骨肉瘤等),似都有一定疗效。在病毒感染时,干扰素的产生较特异性抗体早,因此,对于阻止病毒病的发生及病毒病患者的康复可能起重要作用。
表22-9 各种免疫因素及其抗病毒作用
| 抗病毒作用 | 免疫因素 |
| 灭活和清除游离病毒 | 1.主要靠中和抗体
2.补体能增加抗体的中和活性 3.巨噬细胞清除病毒 |
| 保护邻近细胞免于感染、抑制病毒的增殖 | 干扰素 |
| 破坏感染病毒的靶细胞:
病毒增殖中断 | 1.抗体加补体的溶细胞作用
2.CTL及某些细胞因子 3.抗体依赖性细胞介导的细胞毒作用(ADCC)(NK细胞) 4.激活的巨噬细胞 5.自然杀伤性(NK)细胞 |
