在同种异体组织、器官移植时,受者的免疫系统常对移植物产生排异反应(transplant rejection),这是一个十分复杂的免疫学现象,涉及细胞和抗体介导的多种免疫损伤机制,都是针对移植物中的人类主要组织兼容抗原HLA(human leucocyte antigen) 的反应,供者与受者HLA的差异程度决定了排异反应的轻或重。除单卵双生外,二个个体具有完全相同的HLA系统的组织配型几乎是不存在的,但选择供者与受者配型尽可能地接近,是异体组织器官移植成功的关键。
HLA系统是目前人类已知的最复杂的基因群—HLA复合体,或称MHC基因的编码产物。HLA复合体位于第六对染色体的短臂,是免疫遗传的调控中心。每个基因位点存在多种等位基因,导致HLA系统的高度多态性。HLA复合体的基因位点,从功能角度可分为三类。第一类:包含基因位点HLA-A·B·C,所有真核细胞均具有Ⅰ类基因位点。第二类即HLA-D(DR)位点,主要见于抗原递呈细胞、B细胞及T辅助细胞,此外,血管内皮细胞、纤维母细胞及肾小管上皮细胞等如果受到淋巴因子IFN-γ的诱导,亦可表达Ⅱ类抗原。第三类则属于编码补体C2、C4和B因子的基因位点。HLA分子的主要生理作用是将抗原递呈给T细胞,因而无论对诱导体液及细胞免疫反应均起重要作用。已知调控免疫反应的Ir(immune response)基因亦位于HLA-D区,所以Ⅱ类抗原的基因亦具有Ir基因的功能,调控免疫反应的幅度。因而可以认为与HLA直接相关的免疫病理现象是:移植排斥反应、对疾病的反应过度或反应不足。
一、排斥反应的机制
移植排斥反应过程很复杂,既有细胞介导的又有的抗体介导的免疫反应参与作用。
1.T细胞介导的排斥反应 在人体和实验性组织、器官移植中证实,T细胞介导的迟发性超敏反应与细胞毒作用对移植物的排斥起着重要的作用。移植物中供体的淋巴细胞(过路淋巴细胞)、树突细胞等具有丰富的HLA-Ⅰ、Ⅱ抗原,是主要的致敏原,它们一旦被受体的淋巴细胞识别,即可引起以下系列变化(图4-3)。
(1)CD8+细胞毒性T细胞(CTL)前细胞:前细胞具有HLA-I受体,与HLA-i 抗原结合后可引起分化,成为成熟的CTL,溶解移植组织。
(2)CD4+T辅助细胞(TH):TH细胞能识别HLA-Ⅱ抗原并与之发生作用引起移植物中抗原递呈细胞释放白细胞介素I(IL-I),后者可促进TH细胞增生和释放IL-2,而IL-2可进而促进TH细胞增生并为CTL细胞的分化提供辅助信号。除了IL-2之外,TH细胞还能产生IL-4、IL-5、促进B细胞分化并产生抗移植物的抗体,参与移植排斥。此外与迟发变态反应相拌随的血管损害、组织缺血及巨噬细胞介导的破坏作用,也是移植物毁损的重要机制。
2.抗体介导的排斥反应 T细胞在移植排斥反应中无疑起着主要作用,但抗体也能介导排斥反应,其形式有二:①过敏排斥反应,发生在移植前循环中已有HLA抗体存在的受者。该抗体来自过支曾多次妊娠、接受输血、人工透析或感染过某些其表面抗原与供者HLA有交叉反应的细菌或病毒。在这种情况下,器官移植后立即可发生排斥反应(超急性排斥),此乃由于循环抗体(抗HLA)固定于移植物的血管内皮(表达HLA)发生Ⅱ型变态反应,引起血管内皮受损,导致血管壁的炎症、血栓形成和组织坏死;②在原先并无致敏的个体中,随着T细胞介导的排斥反应的形成,可同时有抗HLA抗体形成,此抗体在移植后接受免疫抑制治疗的患者中对激发晚期急性排斥反应颇为重要。免疫抑制药虽能一定程度上抑制T细胞反应,但抗体仍在继续形成,并能过补体介导的细胞毒(CMC)、依赖抗体介导的细胞毒(ADCC)及抗原抗体免疫复合物形成等方式,引起移植物损害。
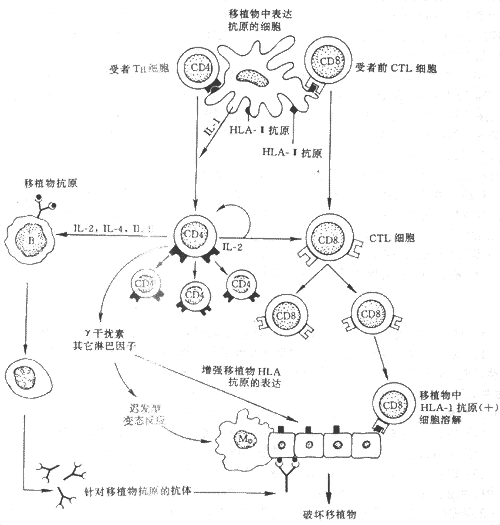
图4-3 组织不相容性移植物破坏过程示意图
二、排斥反应的病变
移植排斥反应按形态变化及发病机制的不同有超急性排斥反应、急性排斥反应和慢性排斥反应三类。兹以肾移植中各类排斥反应的病理变化为例加以说明。类似的变化亦可见于其他组织、器官的移植。
1.超急性排斥反应 是受体对移植物的一种迅速而剧烈的反应,一般于移植后数分钟至24小时内出现.本型反应的发生与受体血循环中已先有供体特异性HLA抗体存在,或受体、供体ABO血型不符有关.这主要是由于循环抗体与移植物细胞表面HLA抗原相结合并激活补本系统,释放出多种生物活性物质,从而引起局部炎症、血管内皮细胞损害、血栓形成和组织损伤。本质上属Ⅱ型变态反应,但广泛分布的急性小动脉炎、血栓形成和因而引起的组织缺血性坏死,在形态上类似于Arthus反应。
移植肾肉眼观表现为色泽迅速由粉红色转变为暗红色,伴出血或梗死,出现花班状外观。体积明显肿大,质地柔软,无泌尿功能。镜下表现为广泛的急性小动脉炎伴血栓形成及缺血性坏死。受累的动脉壁有纤维素样坏死和中性粒细胞浸润,并有IgG、IgM、补体沉积;管腔中有纤维蛋白和细胞碎屑阻塞。肾小球肿大,肾小管上皮细胞发生缺血性坏死,间质水肿并有中性粒细胞浸润,有时还可有淋巴细胞和巨噬细胞浸润。
2.急性排斥反应 较常见,在未经治疗者此反应可发生在移植后数天之内;而经过免疫抑制治疗者,可在数月或数年后突然发生。此种排斥反应可以细胞免疫为主,也可以体液免疫为主,有时两者可同时参与作用。
(1)细胞型排斥反应:常发生在移植后几个月,临床上表现为骤然发生的移植肾功能衰竭。镜下可见肾间质明显水肿伴有大量细胞浸润,以单核细胞和淋巴细胞为主,并夹杂一些具有嗜酸性胞浆和水泡状胞核的转化淋巴细胞和浆细胞。免疫组化染色证实有大量CD4+、CD8+细胞存在。肾小球及肾小管周围毛细血管中有大量单核细胞,间质中浸润的淋巴细胞可侵袭肾小管壁,引起局部肾小管坏死(图4-4)。
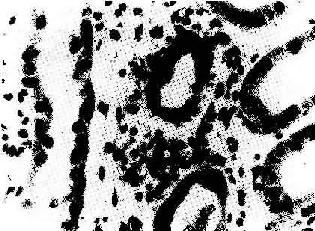
图4-4 肾移植急性排斥反应
肾间质水肿,肾小管上皮细胞变性,间质及毛细血管内有大量单核细胞
(2)血管型排斥反应:主要为抗体介导的排斥反应(CMC,ADCC和免疫复合物形成),往往在稍后出现,以突出的血管病变为特征。表现为肾细、小动脉的坏死性血管炎,可呈弥漫或局灶性分布。免疫荧光证实有免疫球蛋白、补体及纤维蛋白沉积,肾小球毛细血管袢亦可受累。纤维蛋白样坏死的血管壁内常有淋巴细胞、泡沫细胞及中性粒细胞浸润,腔内可有血小板凝集、血栓形成(图4-5)。后期的血管内膜纤维化,管腔狭窄。间质内常有不同程度淋巴细胞、巨噬细胞及浆细胞浸润。肉眼观,肾常明显肿大,呈暗红色并有出血点,有时可出现黄褐色的梗死灶,可伴有肾盂及肾盏出血(图4-6).临床上,移植肾出现功能减退,大剂量免疫抑制剂疗效不佳。
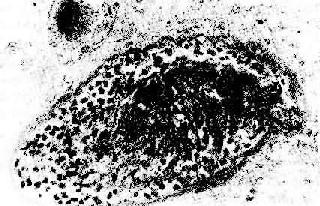
图4-5 肾移植急性排斥反应
小叶间动脉呈纤维素样坏死,并有大单核细胞及中性白细胞浸润和血栓形成
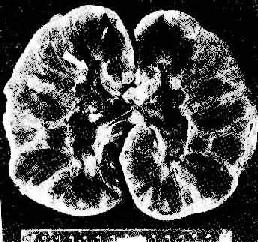
图4-6 肾移植急性排斥反应
肾肿胀,明显出血,肾盏及肾盂中充满血块
3.慢性排斥反应 慢性排斥是反复急性排斥的积累,其突出的病变是血管内膜纤维化,常累及小叶间弓形动脉。动脉内膜纤维化引起管腔严重狭窄(图4-7),导致肾缺血,表现为肾小球毛细管袢萎缩、纤维化、玻璃样变,肾小球萎缩,间质除纤维化外尚有中等量单核、淋巴细胞浸润。肉眼观,肾体积明显缩小,并有多少不等的瘢痕(“小瘢痕肾”)。包膜明显增厚并有粘连。患者肾功能呈进行性减退,其程度与间质纤维化和肾小球、肾小管萎缩的程度成正比。
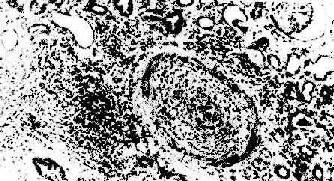
图4-7 肾移植慢性排斥反应
小叶间动脉管壁纤维化,管腔闭塞,内膜有中等量单核细胞浸润,管周组织内也有类似的细胞浸润
4.移植物抗宿主反应 移植物抗宿主反应(graft versus host reaction,GVH)是免疫缺陷患者接受骨髓移植可发生的一种反应,。在此过程中,移植骨髓的部分干细胞分化成T细胞或B细胞,当其与宿主组织HLA相接触时可诱发:①CTL和淋巴因子形成,导致细胞介导免疫反应;②抗宿主HLA抗体形成,导致体液免疫反应,是GVH发生的主要机制。临床上,患者表现发热、体重减轻、剥脱性皮炎、肠吸收不良、肺炎及肝脾肿大等,其中些是由于感染所致。GVH的程度与供体和受体的HLA差别程度有关。本型反应多见于用骨髓移植治疗再生障碍性贫血、造血系统恶性肿瘤,特别是经细胞毒性药物或放射治疗后正常造血细胞和白血病细胞均被消灭的病例。
