下丘脑和垂体在解剖与功能上有密切关系。下丘脑与神经垂体实际为一个解剖、功能单位。下丘脑的视上核和室旁核神经细胞的轴突,经漏斗进入神经垂体的神经部(即垂体后叶),该神经细胞合成加压素(即抗利尿激素antidiuretic hormone,ADH)及催产素(oxytocin,OT),其分泌颗粒沿轴突运送到神经部,然后释放。下丘脑结节漏斗核等处的神经细胞,合成多种释放激素及抑制激素,其分泌颗粒在漏斗处释放入血,调节腺垂体功能。腺垂体包括远侧部(即垂体前叶)、中间部及结节部。垂体前叶在HE染色切片中可见三种细胞:嗜酸性细胞、嗜碱性细胞及嫌色细胞。电镜下,在细胞的胞浆中均可见有或多或少,不同大小的分泌颗粒,用免疫细胞化学方法可将前叶的细胞进一步分为:①促生长素细胞,分泌生长素(GH);②催乳素细胞,分泌催乳素(PRL)。以上两种细胞多嗜酸性;③促甲状腺素细胞,分泌促甲状腺素(TSH);④促性激素细胞,分泌促卵泡素(FSH)及促黄体素(LH);⑤促肾上腺皮质激素细胞,分泌促肾上腺皮质激素(ACTH)及促脂解激素(LPH)。第3、4、5种细胞多嗜碱性。大约有一半的嫌色细胞有稀少的分泌颗粒,另一半不见分泌颗粒,无内分泌功能。中间部及结节部也有一些含分泌颗粒的细胞,其功能尚不太清楚。
一、下丘脑及垂体后叶疾病
下丘脑-垂体后叶轴任何部位发生功能性或器质性病变时,不论其病因及病变性质如何,都会引起植物神经功能紊乱及内分泌功能异常,致使一种或数种激素的分泌过多或减少,临床上表现为各种综合征,例如尿崩症、性早熟症、肥胖性生殖无能综合征等。
(一)尿崩症
尿崩症(diabetes insipidus)由于ADH缺乏,使肾远曲小管对水分再吸收功能显着降低,因而表现为多尿(一昼夜可排尿5~20L)、尿比重显着低下(多在1.001~1.005)及由于大量水分丧失而出现的烦渴和多饮。其病因多为下丘脑-垂体后叶轴的肿瘤、外伤及感染引起的脑炎或脑膜炎;少数病因不明,找不出器质性病变。另外还有一种肾性尿崩症,是肾小管对ADH缺乏反应能力所致。
(二)性早熟症
性早熟症(precocious puberty)表现为女孩6~8岁、男孩8~10岁前出现性发育,病因为脑肿瘤、脑积水或遗传异常,使下丘脑过早分泌促性腺激素释放激素。
(三)肥胖性生殖无能综合征
肥胖性生殖无能综合征(dystrophia adiposogenitalis)表现为生殖器官、生殖腺体发育不全,无生殖能力,第二性征差,明显肥胖,常并发智能及精神上的缺陷。病因多为颅咽管瘤、垂体嫌色细胞瘤、神经胶质瘤及脑膜炎等引起的丘脑破坏,进而引起促性腺激素分泌障碍及肥胖。
二、垂体前叶功能亢进
垂体前叶病变引起的功能亢进绝大多数见于前叶良性肿瘤即腺瘤。该腺瘤一般过多地分泌某一种激素,出现该激素功能亢进症状,偶尔同时分泌二种激素,如GH及PRL。肿瘤周围的正常细胞因受压而萎缩,分泌激素减少,临床表现为功能低下。
(一)垂体性巨人症及肢端肥大症
垂体生长激素细胞腺瘤分泌过多的生长激素,使生长激素介质增多,促进DNA、RNA及蛋白的合成,在青春期以前即骨骺未闭合时,引起垂体性巨人症(pituitary gigantism);在青春期后骨骺已闭合时,则引起肢端肥大症(acromegaly)。垂体性巨人症表现为骨骼、肌肉、内脏器官及其他组织的过度生长,致使身材异常高大,内脏器官也按比例增大,但生殖器官如睾丸、卵巢等发育不全,女性病人常无月经,有的并发糖尿病。肢端肥大症发病呈隐匿性,就诊时病程常已有数年至10年之久,表现为头颅骨增厚,下颌骨、眶上嵴及颧骨弓增大突出,鼻、唇、舌由于软组织增生而增厚变大,皮肤粗糙增厚,呈现特有面容;四肢肢端骨、软骨及软组织增生使手足宽而粗厚,手指及足趾粗钝,内脏器官亦肥大。约有半数患者伴有其他内分泌功能障碍,如高胰岛素血症、糖耐量减低、或性功能减退。
(二)催乳素过高血症
催乳素过高血症(hyperprolactinemia)一部份是由于垂体催乳激素细胞瘤所致,另一部份是下丘脑的病变或雌激素、多巴胺能阻断剂等药物所引起,临床表现为溢乳-闭经综合征(galactorrhea-amenorrhea syndrome),女性患者有闭经、不育及溢乳,男性患者有性功能降低,少数亦可溢乳。
(三)垂体性Cushing综合征
垂体性Cushing综合征主要由ACTH细胞腺瘤所引起,少数由于下丘脑异常分泌过多的皮质激素释放因子(corticotropine releasing factor,CRF)所致。由于ACTH分泌过多,使两侧肾上腺皮质增生,分泌过多的糖皮质激素,详见第四节。
三、垂体前叶功能低下
垂体前叶功能低下多由于腺垂体严重破坏所致,少数由于下丘脑遭肿瘤破坏,使各种释放激素的分泌减少所引起。垂体前叶功能低下多数表现为全部激素的分泌低下,少数只表现为某一种激素的分泌低下。相对常见的综合征有:
(一)Sheehan综合征
Sheehan综合征是分娩后垂体坏死,使垂体前叶激素全部分泌减少的一种临床表现。多由于分娩时大出血或休克引起。妊娠期垂体增生肥大,压迫自身的血管,血流供应相对不足,因此对任何原因引起的局部血液灌注降低十分敏感,易发生梗死(图15-1)。当坏死面积超过垂体前叶的60%,可出现轻度功能障碍,超过90%时出现功能衰竭。典型病例在分娩后2~3周出现乳腺急骤退缩,乳汁分泌停止,以后出现生殖器官萎缩、闭经,再过一段时间出现甲状腺功能低下及肾上腺皮质功能低下,皮肤色素脱失,阴毛、腋毛、眉毛脱落,进而表现为全身萎缩与老化。

图15-1 Sheenan综合征之垂体
图示垂体前叶坏死
(二)Simond综合征
Simond综合征也是垂体前叶全部激素分泌障碍的一种综合征,呈慢性经过,病程可达30~40年,以出现恶病质和过早衰老为特征。各种激素分泌低下出现的早晚不同,大体按以下顺序出现:GH、FSH/LH、TSH、ACTH、PRL。Simond综合征的病因多为无功能性垂体腺瘤,此外也可以是炎症、循环障碍等引起垂体大面积坏死所致。其他内分泌器官在形态上将先后出现腺体萎缩、间质纤维组织增生及淋巴细胞浸润。
(三)垂体性侏儒症
垂体性侏儒症(pituitary drawfism)是在青春前期的儿童垂体前叶发育障碍或各种病因破坏垂体,引起GH分泌低下所致。表现为骨骼发育障碍,身材矮小,身体各部比例保持儿童期状态。皮肤及颜面出现老人状皱纹,智力发育正常。常伴有一定程度的性腺、甲状腺及肾上腺发育障碍。
四、垂体肿瘤
(一)垂体腺瘤
垂体腺瘤是垂体前叶腺细胞形成的良性肿瘤,占颅内肿瘤10%~15%,临床有特殊表现:①功能性垂体腺瘤分泌过多的某种激素,表现为有关功能亢进,但晚期可由于肿瘤过大压迫血管,引起大面积坏死而转为功能低下;②压迫正常垂体组织使其激素分泌障碍,表现为功能低下;③当直径超过1cm时,将使蝶鞍扩大,直径超过2cm时常向鞍上、蝶窦伸展,压迫视交叉及视神经,引起同侧偏盲或其他视野缺失及其他神经系统症状。
垂体腺瘤生长缓慢,发现时大小不一、小者直径仅数毫米,大者可达10cm,由于CT及核磁共振等影像诊断技术的应用,一般都能早期诊断治疗,巨大腺瘤已十分罕见。肿瘤多数有包膜,少数微小腺瘤可无包膜,不易与局灶性增生区别。肿瘤一般柔软,灰白或微红,有时可见灶状缺血性坏死或出血。镜下瘤细胞呈圆形、多角形,可大可小,在同一肿瘤内大小比较均匀。细胞排列成团状、条索状、片状或乳头状,仅有少量间质及毛细血管将其分隔,少数呈弥漫散在排列。根据瘤细胞染色不同,过去分为以下3种:①嫌色性细胞腺瘤(chromophobe adenoma),约占垂体腺瘤的2/3(图15-2);②嗜酸性细胞腺瘤(acidophile adenoma),约占1/3;③其余为嗜酸性细胞腺瘤(basophile adenoma)。但这种分类不能准确地反映其功能,如嗜酸性细胞腺瘤有的分泌GH,有的分泌PRL,而嫌色细胞腺瘤大部份是有功能的,现在使用特异性抗体及免疫组化技术,从功能上加以鉴别,提出了以下新的分类。
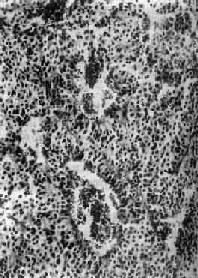
图15-2 垂体嫌色细胞腺瘤
1.生长激素细胞腺瘤(somatotroph adenoma)约占垂体腺瘤的1/4,由于发现常较晚,因而体积较大,在电镜下胞浆中可见直径平均500nm的分泌颗粒,该腺瘤约一半有致密的分泌颗粒,免疫组化染色强阳性,HE切片中胞浆嗜酸性,血中GH水平增高,临床表现为巨人症或肢端肥大症;另一半只有稀疏的分泌颗粒,免疫组化呈弱阳性反应,HE切片胞浆弱嗜酸性或嫌色性,并不分泌过多的GH,因正常垂体组织受其压迫,临床表现为垂体前叶功能低下。
2.催乳素细胞腺瘤(lactotroph adenoma)为垂体腺瘤中最多的一种,约占30%,电镜下胞浆中多为稀疏的小分泌颗粒(图15-3),血中PRL水平增高,在女性早期能出现溢乳-闭经综合征,故发现时肿瘤较小。在男性及老年妇女,催乳素过高血症的症状不明显,因而发现时肿瘤较大。
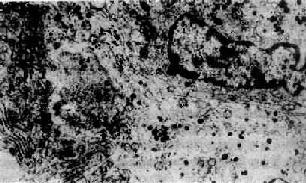
图15-3 催乳素细胞腺瘤(电镜)
胞浆内可见稀疏的分泌颗粒
3.促肾上腺皮质激素细胞瘤(corticotroph adenoma) 约占垂体腺瘤的15%,组织学上细胞常呈嗜碱性,并呈PAS阳性反应。电镜下分泌颗粒多少不一,大小不等,平均直径约300nm。免疫组化显示ACTH阳性,临床有一半病人表现Cushing综合征,另一半却无该激素功能异常表现,其原因可能是该瘤细胞只合成ACTH的前身,即proopiomelanocortin(POMC)。POMC在细胞内未能分解为ACTH、内腓肽及β-促脂素,因而不具有激素效应。
4.促性腺激素细胞瘤(gonadotroph adenoma)约占5%,光镜下多为嫌色细胞瘤,分泌颗粒显示FSH或FSH及LH,临床性激素功能障碍的症状不明显,多半由于压迫症状才引起注意。
5.促甲状腺细胞腺瘤(thyrotroph adenoma)仅占1%。
6.多种激素细胞腺瘤(plurihormonal adenoma)约占12%~15%,多数为GH细胞及PRL细胞混合腺瘤,有的呈TSH细胞与上述两种细胞分别或共同混合在一起的腺瘤,镜下细胞染色呈多样化。
7.无功能性细胞腺瘤(null cell adenoma)约占25%,镜下为嫌色细胞瘤,免疫组化显示多数细胞激素为阴性,少数细胞可含FSH、TSH及ACTH等,可引起垂体前叶功能低下。
(二)颅咽管瘤
颅咽管瘤(craniopharyngioma)约占颅内肿瘤的1.8%~5.4%,是胚胎期颅咽囊残留上皮发生的肿瘤,肿瘤有的位于蝶鞍内,也可位于蝶鞍外沿颅咽管的各部位。肿瘤大小不一,从小豆大到拳大,瘤体为实性或囊性(单囊或多囊),囊内有暗褐色液体。镜下与造釉细胞瘤相似,瘤细胞排列成巢,细胞巢的周边有1~2层柱状细胞,稍内为棘细胞,中心部逐渐变成星状细胞。细胞巢中心部常有坏死,有胆固醇结晶及钙盐沉着,或液化成囊腔。囊性肿瘤的囊壁由鳞状上皮构成。肿瘤压迫垂体或下丘脑,可引起垂体功能低下;压迫第三脑室可引起脑积水;压迫视神经可引起视野缺失。
