原发性中枢神经系统肿瘤发病率约2~5/10万,占肿瘤尸检率的13%,其中85%为颅内肿瘤,15%为椎管内肿瘤。
原发性颅内肿瘤以胶质瘤最为多见,约占40%,其次为脑膜瘤(13%~19%),听神经瘤(神经鞘瘤)(8%~9%)。胶质瘤中恶性星形胶质细胞瘤(胶质母细胞瘤)占50%~60%,良性星形胶质细胞瘤约占25%~30%。
儿童的颅内肿瘤发病率甚高,仅次于白血病而占小儿恶性肿瘤的第2位。除胶质瘤外,髓母细胞瘤最常见,而脑膜瘤和神经鞘瘤则甚罕见。约70%的肿瘤位于天幕下(成人70%发生在天幕上),脊髓肿瘤甚罕见。常见神经系统肿瘤见表16-1。
表16-1 神经系统常见肿瘤
| 中枢神经系统肿瘤 |
| 胶质瘤 |
| 星形胶质细胞瘤 |
| 少突胶质细胞瘤 |
| 室管膜细胞瘤 |
| 脉络丛乳头状瘤 |
| 原始神经上皮源性肿瘤 |
| 髓母细胞瘤 |
| 脑膜瘤 |
| 松果体肿瘤 |
| 垂体肿瘤 |
| 周围神经肿瘤 |
| 神经鞘膜肿瘤 |
| 神经鞘瘤 |
| 神经纤维瘤 |
| 神经细胞源性肿瘤 |
| 神经母细胞瘤 |
| 节细胞神经瘤 |
| 转移性肿瘤 |
颅内肿瘤可引起以下症状:①肿瘤压迫或破坏周围脑组织所引起的局部神经症状,如癫痫、瘫痪、视野缺损等。②颅内占位病变引起颅内压增高的症状,表现为头痛、呕吐、视神经乳头水肿等。
一、中枢神经肿瘤
(一)胶质瘤
胶质瘤(glioma)具有特异的不同于其它部位肿瘤的生物学特性:
(1)良恶性的相对性:无论高度分化或低度分化的胶质瘤均呈浸润性生长,更无包膜形成。生长迅速、间变程度高的肿瘤,与周围组织截然不同,故边界往往较清楚。
第三脑室分化良好的幼年型星形胶质细胞瘤,由于位于手术禁区,无法进行切除。因此预后不佳。
(2)局部浸润:胶质瘤的浸润性生长主要累及血管周围间隙、软脑膜、室管膜、神经纤维束间。
(3)转移:①脑脊液转移是颅内肿瘤常见的转移方式,相当于颅外恶性肿瘤细胞的淋巴道浸润和转移,特别是位于脑室旁、脑池旁的肿瘤发生这种转移的机会更多。②颅外转移极少见,其中80%以上均有颅脑外科手术史。
1.星形胶质细胞瘤(astrocytoma) 本瘤约占颅内肿瘤的30%,占神经胶质瘤的70%以上。男性较多见。最近研究表明该肿瘤中原癌基因sis有过度表达,erb-B1则有放大。
肉眼观,肿瘤为数厘米的结节至巨大块状。分化较好的肿瘤,境界不清;而分化程度较低的肿瘤则境界分明。瘤体灰白色。质地视肿瘤内胶质纤维多少而异,或硬、或软、或呈胶冻状外观,并可形成大小不等的囊腔。由于肿瘤的生长、占位和邻近脑细胞的肿胀,脑的原有结构因受挤压而扭曲变形(图16-23)。
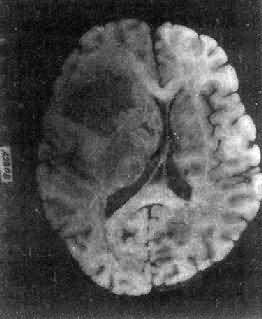
图16-23 星形胶质细胞瘤
左大脑半球肿胀,肿瘤边界不清,部分呈胶冻状
镜下,肿瘤细胞形态多样,可相似于纤维型星形胶质细胞、原浆型星形胶质细胞和肥胖星形胶质细胞,故分别称为纤维型、原浆型和肥胖型星形胶质细胞瘤。前二者为良性肿瘤,后者性质介于良恶性之间。如肿瘤细胞出现间变,细胞密度增大,异型性明显,核深染,出现核分裂像,毛细血管内皮细胞增生,则为间变性星形胶质细胞瘤,为恶性肿瘤。
高度恶性的星形胶质细胞瘤称为多形性胶质母细胞瘤(glioblastoma multiforme),多见于成人。肿瘤好发于额叶、颞叶白质,浸润范围广,常可穿过胼胝体到对侧,呈蝴蝶状生长(图16-24)。瘤体因常有出血坏死而呈红褐色。镜下,细胞密集,异型性明显,可见怪异的单核或多核瘤巨细胞。出血坏死明显,是其区别于间变性星形胶质细胞瘤的特征。毛细血管明显增生,内皮细胞增生、肿大,可导致管腔闭塞和血栓形成。肿瘤发展迅速,预后极差,患者多在2年内死亡。
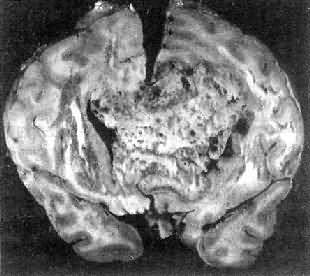
图16-24 多形性胶质母细胞瘤
在两半球内肿瘤呈蝴蝶状,边界不清,切面见有出血、坏死及液化
发生于儿童、青少年的毛发细胞型星形胶质细胞瘤,生长极为缓慢。有报道称患者在不完全切除肿瘤后有带瘤存活达40年者。该瘤常位于小脑、第四脑室底部、第三脑室、丘脑和视神经。其形态特点是由双极性的肿瘤细胞两端发出纤细的毛发状突起。即使有毛细血管增生,本瘤的预后仍相对较好。
应该指出,同一肿瘤的不同区域,瘤细胞可有不同的形态特征,且分化程度也不尽相同,因此肿瘤的分型仅具有相对的意义。
星形胶质细胞瘤的细胞骨架含有胶质纤维酸性蛋白(GFAP),免疫组织化学染色呈阳性反应,是该肿瘤的特异标志。
2.少突胶质细胞瘤(oligodendroglioma) 约占颅内胶质瘤的5%,主要见于30~40岁的成人,男女发病的机会相等。本瘤绝大部分位于大脑半球皮质的浅层,尤以左额叶为多见。
肉眼观,肿瘤呈灰红色边界清楚的球形肿块,位于白质和邻近的皮质,并可累及软脑膜。囊性变、出血和钙化颇为常见,其中钙化灶对X线诊断有一定帮助。
镜下,瘤细胞大小均匀,形态单一,弥漫排列,胞核居中着色深,胞浆空,环绕胞核形成空晕。间质富有血管,有不同程度的内皮细胞增生。约有20%病例可出现瘤细胞钙化,其范围大小不一,其中7%为镜下钙化,有时钙化灶较大,可在X线片上显示出来。如肿瘤组织中混有星形胶质细胞瘤成分达到50%,则称混合性少突星形胶质细胞瘤。
本瘤生长缓慢,病程可长达10~30年,临床表现多为癫痫和局部性瘫痪。少数生长迅速,酷似多形性胶质母细胞瘤,预后不佳。
3.室管膜(细胞)瘤(ependymoma)起源于室管膜细胞,患者多为儿童和青少年。本瘤占颅内胶质瘤的5%~6%,多见于第四脑室,其次为侧脑室、第三脑室和导水管。脊髓病变多发生于腰胝及马尾部。
肉眼观,颅内室管膜瘤呈膨胀性生长,边界清楚,呈球形、分叶状或乳头状,肿瘤多在脑室内生长。切面灰白色,呈均匀或颗粒状,可发生灶性出血甚至坏死或囊性变,有时也可发现点状钙化。
镜下,瘤细胞大小形态一致,呈梭形或胡萝卜形,胞核圆或椭圆,染色质呈细颗粒状,核膜清楚,有核仁。瘤细胞胞浆丰富,突起明显。瘤细胞的排列有二种特征,一是环绕空腔排列成腺管状,形态上与室管膜腔相似,称为菊形团形成,另一是环绕血管形成假菊形团结构,瘤细胞有细长的胞浆突起与血管壁相连(图16-25)。细胞中有神经胶质纤维,以PTAH染色在个别细胞的腔面或胞核旁可见纤毛体,后者与纤毛运动有关,是室管膜细胞的特征性结构。此外,有时还可形成乳头状结构。发生在脊髓圆锥和终丝的肿瘤,乳头状结构轴心中的结缔组织往往富含粘液。
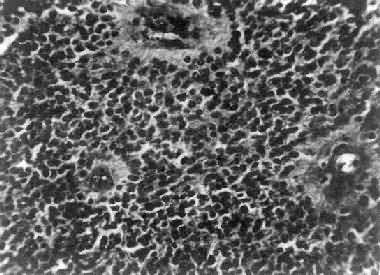
图16-25 室管膜瘤
瘤细胞为圆形或卵圆形,核染色质丰富,胞浆少,可见有细长的胞浆突起与血管相连,呈放射关,形成假菊形团
(二)髓母细胞瘤
髓母细胞瘤(medulloblastoma)好发于儿童,仅次于星形胶质细胞瘤而占第2位,其发生率占儿童颅内肿瘤的25%,发病年龄75%为15岁以下,偶见于成人,男性较女性为多(2~3:1)。
本瘤来源于小脑蚓部的原始神经上皮细胞或小脑皮质的胚胎性外颗粒层细胞,故本瘤主要见于小脑,在儿童多发生于小脑蚓部,在成人则多见于小脑半球。
肉眼观,瘤组织呈鱼肉状,色灰红。镜下,肿瘤由圆形、椭圆形或胡萝卜形细胞构成,胞核着色深,胞浆少而边界不清楚,有多少不等的核分裂像。细胞密集,间质中有纤细的纤维,血管不多。瘤细胞环绕一个嗜银性纤细的神经纤维中心作放射状排列形成典型的菊形团(图16-26),这对髓母细胞瘤的病理诊断有一定的意义。瘤细胞具有向神经元及神经胶质双向分化的潜能,既能向神经母细胞、节神经细胞分化,也能向胶质母细胞、星形胶质细胞分化。如瘤细胞侵入软脑膜,可在蛛网膜下腔脑脊液中广泛播散转移。
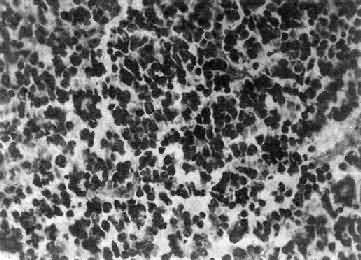
图16-26 髓母细胞瘤
瘤细胞较小,着色深,密集排列,有菊形团形成
髓母细胞瘤恶性程度高,预后差。
(三)脑膜瘤
脑膜瘤(meningioma)可来源于脑膜的各组成成分如蛛网膜细胞,纤维母细胞或血管,其中多数来源于蛛网膜颗粒中的蛛网膜细胞。本瘤大多生长缓慢,良性类型可完全无症状,在70岁以上老人的尸检中,发现无症状的脑膜瘤不在少数,无症状脑膜瘤占颅内肿瘤的14%。脑膜瘤患者多为40~50岁中年人,女性较男性多。
肿瘤的好发部位与蛛网膜颗粒所在部位相同,常见于上矢状窦旁大脑镰两侧,蝶骨嵴,嗅沟,小脑脑桥角;在脊髓则以胸段为多见,一般颅内脑膜瘤较脊髓脑膜瘤多2倍。
肉眼观,肿瘤呈球形,分叶状或不规则形,质实或硬,边界清楚,周围脑组织受压成凹陷切迹(图16-27)。少数肿瘤呈斑块状覆盖较广泛区域,甚至整个脑半球,称为斑块型脑膜瘤。肿瘤质地硬,切面灰白色,呈颗粒状、条索旋涡状,有的质地似砂砾样,乃由于有多量砂粒体存在。
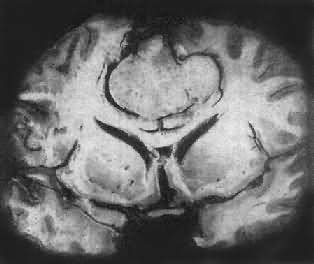
图16-27 脑膜瘤
于大脑两半球间有一近似球形肿瘤,边界清楚,周围脑组织受压萎缩
由于脑膜瘤的组织来源复杂,其组织学图像也可呈现下列基本类型:
(1)脑膜细胞型(融合细胞型):瘤细胞胞浆丰富,边界不清楚,胞核椭圆形,细胞排列呈分叶状或旋涡状,为纤维间质条索所分隔。
(2)纤维细胞型:瘤细胞呈长梭形,排列成致密的交织束状结构,其间有网状纤维及胶原纤维,有时胞核呈栅状排列。
(3)过度(混合)型:脑膜细胞与纤维细胞混合,排列成分叶状,中央为脑膜细胞,周围为纤维细胞,常形成旋涡状结构(图16-28),其中常包含有同心层状结构的砂粒体,乃变性肿瘤细胞及钙盐沉积。肿瘤质地硬,似砂砾状。
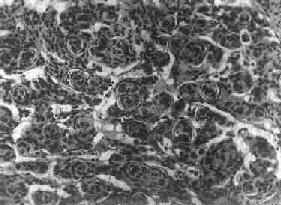
图16-28 脑膜瘤
瘤细胞为圆形或多角形,作旋涡状排列
(4)血管母细胞型:肿瘤细胞丰富,胞浆模糊,胞核椭圆,多排列在毛细血管旁,并有较多的网状纤维。
各型脑膜瘤中均可有不同程度的出血、钙化,有些并有黄色瘤细胞、软骨、骨、黑色素及粘液样变。
大多数脑膜瘤为良性,瘤细胞可引起邻近颅骨的骨质增生,或肿瘤浸润,但不引起广泛播散或转移,也不侵入邻近的神经组织。一般手术后复发率可达15%,其中血管母细胞型有复发和播散倾向,预后较差。少数脑膜瘤细胞间变明显,与梭形细胞肉瘤难以区分,可发生颅外转移,主要累及肺及淋巴结。
二、周围神经肿瘤
(一)神经鞘膜瘤
神经鞘膜肿瘤有神经鞘瘤(neurilemmoma)和神经纤维瘤(neurofibroma)两类。两者均为神经鞘细胞来源,但临床表现和组织形态有一定差别,故分别叙述。
1.神经鞘瘤神经鞘瘤可发生在周围神经、颅神经或交感神经。颅神经鞘瘤占颅内肿瘤5%~10%,发生于听神经,所以又称听神经瘤(acoustic neurinoma)因位于小脑脑桥角,故又称小脑脑桥角瘤(cerebello-pontine angle tumor),其次见于三叉神经。其他颅神经则极少受累,患者多为中、老年,女多于男(2:1)。
网眼观,神经鞘瘤有完整的包膜,大小不一,质实,呈圆形或结节状,常压迫邻近组织,但不发生浸润,与其所发生的神经粘连在一起。切面为灰白或灰黄色略透明,切面可见旋涡状结构,有时还有出血和囊性变。
镜下,肿瘤有二种组织形态。一型为束状型(Antoni A型),细胞细长,梭形,境界不清,核长椭圆形,互相紧密平行排列呈栅状或不完全的旋涡状,称Verocay小体(图16-29)。另一型为网状型(Antoni B型),细胞稀少,排列成稀疏的网状结构,细胞间有较多的液体,常有小囊腔形成。以上两型结构往往同时存在于同一肿瘤中,其间有过渡形式,但多数以其中一型为主。约10%病程较长的肿瘤,表现为细胞少,胶原纤维多,形成纤维瘢痕并发生玻璃样变,只在部分区域可见少量典型的神经鞘瘤的结构。
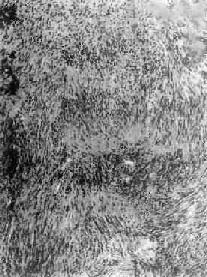
图16-29 神经鞘瘤
瘤细胞为长梭形,呈栅状排列
临床表现随其大小与部位而异,小肿瘤可无症状,较大者因受累神经受压而引起麻痹或疼痛,并沿神经放射。颅内听神经瘤可引起听觉障碍或耳鸣等症状。大多数肿瘤能手术根治,极少数与脑干或脊髓等紧密粘连未能完全切除者可复发,复发肿瘤仍属良性。
2.神经纤维瘤神经纤维瘤多发生在皮下,可单发也可多发性,多发性神经纤维瘤又称神经纤维瘤病(neurofibromatosis,von Recklinghausen’disease)。
肉眼观,皮肤及皮下单发性神经纤维瘤境界明显,无包膜,质实,切面灰白略透明,常不能找到其发源的神经。如发生肿瘤的神经粗大,则可见神经纤维消失于肿瘤中。肿瘤质实,切面可见旋涡状纤维,极少发生变性、囊腔形成或出血。
镜下,肿瘤由增生的神经鞘膜细胞和纤维母细胞构成,排列紧密,成小束并分散在神经纤维之间,伴多量网状纤维和胶原纤维及疏松的粘液样基质。
以上两型肿瘤均可发生恶变,但较多见于神经纤维瘤,尤其是神经纤维瘤病有较高的恶变倾向。表现为瘤细胞数目增多,出现多形性及核分裂像并伴有血管增生,肿瘤的形态颇似纤维肉瘤,称为神经纤维肉瘤。患者男多于女(4:1),从幼儿至老年均可发生,病程长,一般在5年以上。
(二)交感神经肿瘤
神经元性肿瘤中最原始而低分化的恶性肿瘤为神经母细胞瘤,高分化的良性肿瘤为节细胞神经瘤。这些肿瘤在中枢神经极为罕见,而较多发生在交感神经节与肾上腺髓质,详见肾上腺肿瘤。
三、转移性肿瘤
中枢神经系统的转移性肿瘤可累及脑和脊髓,其中以脑的转移性肿瘤较多见。在临床脑肿瘤中估计约有20%为转移性,而在恶性肿瘤死亡的病例中约有10%~15%有脑转移。
1.脑转移性肿瘤的来源 以支气管肺癌最常见,其中约40%发生脑转移,其次为乳腺癌约25%。其他肿瘤如胃癌、结肠癌、肾癌和黑色素瘤等均可发生脑转移,特别是黑色素瘤脑转移可达15%。
2.脑转移瘤的形成
(1)脑实质转移结节:转移性肿瘤结节界限清楚单个或多个,呈实性或部分囊性,内含粘液性物质、血性液体或坏死碎屑。
脑的转移性肿瘤多数位于皮质白质交界处,少数可位于脑的深部,各区域的转移率可能与其容积成正比。在白质中的转移肿瘤,周围水肿明显,有的甚为广泛,其程度与瘤结节大小不成比例。肿瘤的广泛出血常见于黑色素瘤、绒毛膜上皮癌和肺癌。
(2)软脑膜癌病(leptomeningeal carcinomatosis):又称癌性脑膜炎(carcinomatous meningitis)。肿瘤细胞发生弥漫性蛛网膜下腔浸润,以脑底部或脊髓背侧腰、骶、马尾部最为多见,同时累及其中的颅神经或脊髓神经根。肉眼观,病变轻微者,脑膜近乎正常或略混浊;严重者脑膜灰白,有大小不等之结节或斑块。由于蛛网膜下腔阻塞,脑积水明显。瘤细胞可循脑膜播散而累及脑室壁,通过血管周围间隙进而侵入脑实质。单纯的软脑膜癌病颇少见,多由于脑实质癌结节累及软脑膜所致。
(3)实质脑炎型转移:弥漫型血管周围瘤细胞浸润可形成局限性瘤结节或广泛浸润,常伴发软脑膜癌病。
3.转移性癌的组织形态与原发癌相似,癌组织有不同程度的坏死、液化、囊性变或出血。癌结节周边部常可见癌细胞沿血管周围浸润,脑组织水肿明显,有时并有变性坏死和淋巴细胞、巨噬细胞浸润及泡沫细胞形成。
