脑血管疾病的发病率和死亡率在国内、外均名列前茅。脑重量仅为体重的2%,但其耗氧量则占全身耗氧量的20%,其所需血供占心输出量的15%。加之脑组织不能储存能量,也不能进行糖的无氧酵解,因此其对氧和血供的要求特别高。缺血缺氧4分钟即可造成神经元的死亡。尽管机体存在一系列的代偿调节机制(如脑底动脉环的存在可使局部缺血区域得到一定程度的供血补偿;缺血缺氧时脑血管扩张,全身其它器官血管收缩以进行血液重新分配等),但这种调节机制仍有一定的限度,一旦超过此极限,即可造成神经元损伤。
一、缺血性脑病
缺血性脑病(ischemic encephalopathy)是指由于低血压、心脏骤停、失血、低血糖、窒息等原因引起的脑损伤。
【影响病变的因素】
脑的不同部位和不同的细胞对缺氧的敏感性不尽相同。不脑较脑干各级中枢更为敏感,大脑皮质较白质敏感。各类细胞对缺氧敏感性由高至低依次为:神经元、星形胶质细胞、少突胶质细胞、内皮细胞。神经元中以皮质第Ⅲ、Ⅴ、Ⅵ层细胞,海马锥体细胞和小脑蒲肯野细胞最为敏感,在缺血(氧)时首先受累。
脑损伤程度取决于缺血(氧)的程度和持续时间以及患者的存活时间。轻度损伤往往无明显病变,重度损伤患者仅存活数小时者尸检时也可无明显病变。只有中度损伤,存活时间在12小时以上者才出现典型病变。
此外,损伤的部位还和局部的血管分布和血管的状态有关。在发生缺血(氧)时,动脉血管的远心端供血区域最易发生灌流不足。大脑分别由来自颈内动脉的大脑前动脉、大脑中动脉和来自椎动脉的大脑后动脉供血。其中大脑前动脉供应大脑半球的内侧面和大脑凸面的额叶、顶叶近矢状缝宽约1~1.5cm的区域。大脑中动脉则供应基底核、纹状体、大脑凸面的大部区域。而大脑后动脉则供应颞叶的底部和枕叶。这样在3支血管的供应区之间存在一个C形分布的血供边缘带,该带位于大脑凸面,与矢状缝相平行,且旁开矢状缝1~1.5cm(图16-19)。一旦发生缺血性脑病,该区域则最易受累。然而并非每例缺血性脑病病灶都呈C型,病灶的形状还受局部血管管径的影响,如果某支血管管径相对较小,或局部动脉粥样硬化,则其供血区较易受累。
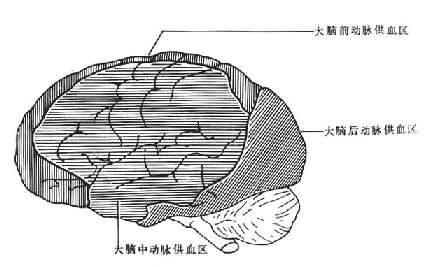
图16-19大脑前、中、后动脉供血区之间的C形边缘带示意图
【病理变化】
脑缺血的组织学变化在缺血12小时以后才较明显:神经元出现中央性Nissl小体溶解和坏死(红色神经元);髓鞘和轴突崩解;星形胶质细胞肿胀。1~2天出现脑水肿,中性粒细胞和巨噬细胞浸润,并开始出现泡沫细胞。第4天星形胶质细胞明显增生,出现修复反应。大约30天左右形成蜂窝状胶质瘢痕。
缺血性脑病的常见类型:①层状坏死。大脑皮质第3、5、6层神经元坏死、脱失、胶质化,引起皮质神经细胞层的中断。②海马硬化。海马锥体细胞损伤、脱失、胶质化。③边缘带梗死(图16-20)。梗死的范围与血压下降的程度和持续的时间有关,如血压持续下降,则梗死区自远心端向次远心端扩大,称为向心性发展(cardiopetal development),即C形梗死区向其两侧扩大,并自大脑顶部向颅底发展。大脑缺血性脑病边缘带梗死的极端情况是全大脑的梗死,但脑干的各核团由于对缺血(氧)的敏感性较低仍可存活。患者靠呼吸器以维持生命,但意识丧失,成为植物人。如何处置这样的病人则成为目前医学伦理学和医疗实践的难题。一旦这种病人死亡,其大脑乃成为由脑膜包裹,秽暗无结构的坏死组织,称为呼吸器脑。
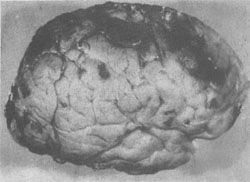
图16-20 大脑缺血性脑病
大脑前、中、后动脉血供边缘带出血性梗死灶呈C形
综上所述,缺血性脑病的临床表现因缺血的严重程度和持续时间而异,轻者仅发现一过性精神错乱,或出现上肢肩带肌力和感觉减退,重者则可昏迷死亡。
二、脑梗死
脑梗死是由于血管阻塞引起局部血供中断所致。大动脉,如颈内动脉、椎动脉之间存在脑底动脉环,故其中一支阻塞时一般不致引起梗死。中等大动脉,如大脑前动脉、大脑中动脉等,其终末支之间仅有部分吻合,血管管腔阻塞可导致梗死,但梗死区小于该血管供应区。小动脉,如豆纹动脉、皮质穿支则少有吻合支,一旦发生阻塞,则梗死的范围和血管供应区基本一致。
引起脑梗死的血管阻塞,可以是血栓性阻塞,也可以是栓塞性阻塞。
(一)血栓性阻塞
发生在动脉粥样硬化的基础上,粥样硬化好发于颈内动脉与大脑前动脉、中动脉分支处,及后交通动脉、基底动脉等处。粥样斑块本身、斑块内出血、附壁血栓均可阻塞血管。这种阻塞发展较慢。在发生血管阻塞以前患者可有一过性的局部的神经系统症状或体征,称为一过性脑缺血症(transient ischemic attacks,TIAs)。血栓性阻塞所致脑梗死其症状常在数小时或数天内不断发展,表现为偏瘫、神态不清、失语等。
(二)栓塞性阻塞
栓子可来源于全身各处,但以心源性栓子居多。病变常累及大脑中动脉供应区。其发生往往比较突然,以致临床表现急骤,预后也较差。
【病变】
脑梗死有贫血性和出血性之分。由于局部动脉血供中断引起的梗死一般为贫血性。但如果其后梗死区血供又有部分恢复(如栓子碎裂并随再通血流运行)则再灌流的血液可经遭缺氧损害的血管壁大量外溢,使贫血性梗死转变成出血性。大静脉(如矢状窦)血栓形成先引起组织严重淤血,继之发展为淤血性梗死,亦属出血性梗死。
脑梗死的肉眼观变化要在数小时后才能辨认。梗死区灰质暗淡,灰质白质界线不清。2~3天后局部水肿,夹杂有出血点。一周后坏死组织软化,最后液化形成蜂窝状囊腔。组织学变化与缺血性脑病基本一致。值得指出的是,由于脑膜和皮质之间有吻合支存在,故梗死灶内皮质浅层的分子层结构常保存完好,这是脑梗死和脑挫伤的形态学鉴别要点。
腔隙状坏死(lacunae)是直径小于1.5cm的囊型病灶,常呈多发性。可见于基底核、内囊、丘脑,脑桥基底部与大脑白质。引起腔隙状坏死的原因,可以是在高血压基础上引起的小出血,也可以是深部细动脉阻塞(栓塞或高血压性血管玻璃样变)引起的梗死。除非发生在特殊的功能区,腔隙状坏死可无临床表现。
三、脑出血
颅内出血包括硬脑膜外出血、硬脑膜下出血(详本章创伤节)和脑出血。后者可分成脑内出血、蛛网膜下出血和混合性出血。
(一)脑内出血
高血压病是脑内出血(intracerebral hemorrhage)的最常见原因,其发生机制详见高血压病。此外此类出血也可见于血液病、血管瘤破裂等。
大块型脑出血常急骤起病,患者突感剧烈头痛,随即频繁呕吐、意识模糊,进而昏迷,神经系统体征依出血的部位和出血范围而定。基底核外侧型出血常引起对侧肢体偏瘫,内侧型出血易破入侧脑室和丘脑,脑脊液常为血性,预后极差。脑桥出血以两侧瞳孔极度缩小呈针尖样为特征。小脑出血则出现出血侧后枕部剧痛及频繁呕吐。脑内出血的直接死亡原因多为并发脑室内出血或严重的脑疝。
(二)蛛网膜下腔出血
自发性蛛网膜下腔出血(subarachnoid hemorrhage)约占脑血管意外的10%~15%。临床表现为突发剧烈头痛,脑膜刺激症状和血性脑脊液,其常见的原因为先天性球性动脉瘤,好发于基底动脉环的前半部,并常呈多发性(图16-21),因此有些患者可多次出现蛛网膜下腔出血。先天性球性动脉瘤常见于动脉分支处,由于该处平滑肌或弹力纤维的缺如,在动脉压的作用下膨大形成动脉瘤。动脉瘤一旦破裂,则可引起整个蛛网膜下腔积血。大量出血可导致患者死亡,机化的蛛网膜下腔出血则可造成脑积水。
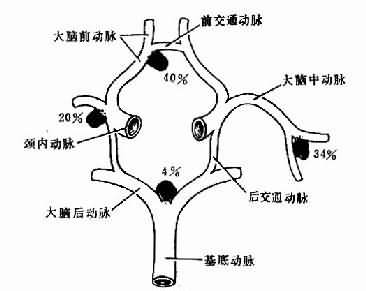
图16-21 基底动脉环各处先天性球性动脉瘤的发生率
(三)混合性出血
常由动静脉畸形(arteriovenous malformations,AVMs)引起,AVMs是指走向扭曲,管壁结构异常,介于动脉和静脉之间的一类血管,其管腔大小不一,可以成簇成堆出现。约90%AVMs分布于大脑半球浅表层,因此其破裂常导致脑内和蛛网膜下腔的混合性出血。患者除出现脑出血和蛛网膜下腔出血的表现外,常可有癫痫史。
