近年来,通过对孕妇及胎婴儿病理、生理的研究,建立了围产医学,这是七十年代以来迅速发展起来的一门新兴学科。其任务是在孕、产期及产后的一段时间内,保障孕产妇、胎婴儿健康,降低母子的发病与死亡率。产前检查即是围产医学的重要内容之一,其目的是为了及时发现、防治妊娠期病理现象,如胎位异常、妊高征等。这不仅是提高妇幼保健水平的一项重要工作,也是我国在开展计划生育,贯彻优生优育工作中的一个重要内容。
一、产前检查
(一)检查时间 由于产前诊断工作的开展,产前检查时间应以确诊早孕时开始。除行妇科检查了解软产道及盆腔内生殖器官有无异常外,检测血压作为基础血压,对有遗传病家族史或分娩史者行绒毛培养或抽取羊水进行染色体核型分析,以降低有先天性缺陷及遗传病儿的出生。定期检查可于妊娠20周左右开始,每3~4周查一次,妊娠7个月后每两周查一次,最后一个月每周查一次。如有异常,应及时处理并酌情增加复查次数。
(二)妊娠情况 询问年龄、胎次(妊娠次数,包括本次妊娠)、产次(妊娠28周以上自阴道分娩的次数)、本次妊娠情况(有无头痛、头昏、眼花、恶心、呕吐、心慌、气短、水肿及阴道流血等)、过去的分娩史(有无难产及产后出血史、胎儿大小及存活情况)以及既往健康情况(如有无心脏病、高血压等)作为对本次妊娠及分娩处理的参考。
(三)推算预产期 按末次月经的第一天计算,月份减3,日数加7,月份小于3的加9,日数仍加7,即为预产期。例如:末次月经为1986年10月5日,预产期将为1987年7月12日;又如末次月经为1986年3月1日,则预产期将为1986年12月8日。
如孕妇记不清末次月经或系哺乳期孕,可根据早孕反应开始时间、胎动始觉时间及子宫底的高度等,大致作出估计。
(四)全身检查 注意体态及营养发育情况,有无浮肿,测体重及血压,检查心、肺、肝、脾及乳房发育状况。必要时查血、血型及尿常规等。发现异常时应积极处理。
(五)产科检查 包括检查宫底高度、胎位、听胎心音及测量骨盆等四个方面。
1.宫底高度 检查子宫大小是否与妊娠月份相符。较月份大者,应考虑有无多胎或羊水过多可能;较月份小者,应考虑是否孕周推算错误,或系胎儿宫内生长发育迟缓(IUGR)及羊水过少,需进一步检查。
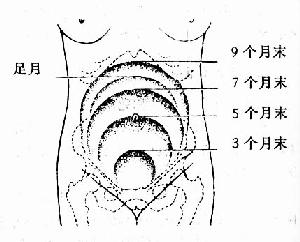
图22 妊娠各月分宫底大概高度
各妊娠月宫底的大致高度(图22):
3个月末 脐耻联线中点
5个月末 平脐
7个月末 脐与剑突间联线中点
9个月末 近剑突下
足 月 剑突下三横指(先露部分入盆,宫底可稍下降)
2.胎产式、胎先露及胎方位
(1)胎产式 儿体长轴与母体的长轴间的关系称胎产式两轴平行者为纵产式,头在下者为头位,最常见;臀在下者为臀位,较少见;母儿两长轴垂直者为横产式,两长轴交叉成锐角者称斜产式,胎儿横卧或斜卧于骨盆入口以上者较少见(多属暂时性)。
(2)胎先露 分娩时,胎儿最先进入骨盆入口的部分叫“先露部”。头位的先露部可因胎头俯屈良好、俯曲不良及仰伸等不同情况,分为顶先露、额先露及面先露等,其中以顶先露最常见,额及面先露少见(图23、26)。臀位的先露部为臀,因胎儿下肢屈曲程度的不同可分为盘腿臀先露、伸腿臀先露以及足或膝先露等(图24)。横位的先露部为肩,又称肩先露(图25)。
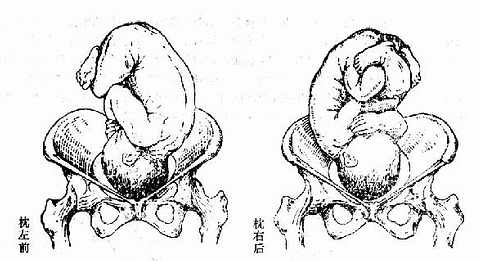
图23 头位,顶先露
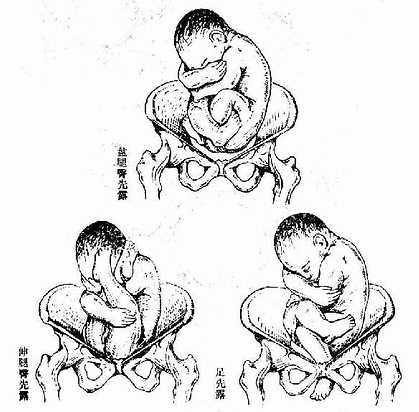
图24 臀位,均为骶左后
(3)胎方位 胎儿先露部的指示点与母体骨盆的关系称胎方位,简称胎位。人为地将母体骨盆腔分为左前、右前、左后、右后、左横及右横六个部分。顶先露以枕骨为指示点,额及面先露以前囱及颏、臀先露以骶骨、肩先露则以肩胛骨为指示点。每种胎先露有六种胎方位,横位则为四种。以顶先露为例,当枕骨位于母体骨盆腔的左前方时,称为“枕左前”位于右前方时为“枕右前”,这两种方位最为常见。其他较少见的为枕左后、枕右后、枕左横及枕右横。横位有肩左前、肩右前、肩左后及肩右后四种方位。
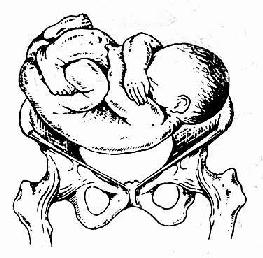
图25 横位(肩左后)

图26 颜面先露(颏左前)
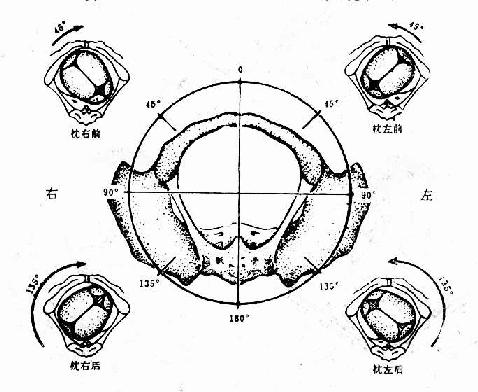
图27 确定胎方位示意图(骨盆由下往上看)
分娩时:枕前位旋转45°成枕正前娩出,枕后位须旋转135°成枕正前娩出
3.胎方位检查法 检查子宫大小,胎先露及胎方位,先露部是否衔接。腹部触诊可分四步手法进行:
第一步 检查者面对孕妇头部,两手置于子宫底部,检查子宫底高度,根据其高度估计胎儿大小与妊娠月份是否相符,同时分辨在子宫底部是胎头抑或是胎臀。
第二步 检查者仍面对孕妇头部,两手各放于子宫一侧,交替向下按压进行检查,判断胎背及胎儿四肢的位置,如胎儿的四肢有活动,则诊断更易明确。胎背方向与先露部指示点有一定关系,从胎背可以间接判定胎方位。
第三步 检查者将右手之大姆指和其他四指分开,置于骨盆入口上方握住胎先露,向上下,左右推动,了解先露部的性质及入盆情况,倘先露浮动者为未入盆。
第四步 检查者面对孕妇足端,两手置于先露部两侧,向下深压,进一步确定先露及其入盆程度(图28),如遇胎先露已衔接,头、臀难以鉴别时,可做肛查,协助诊断。
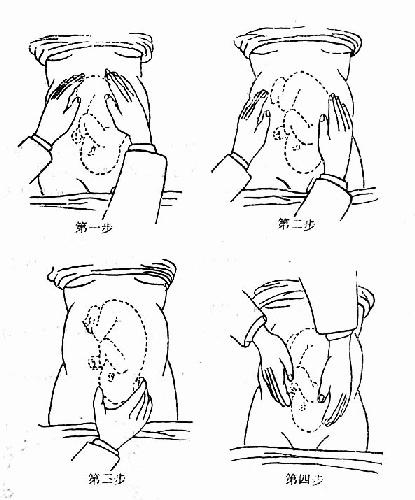
图28 腹部触诊手法
若为横位,则腹部横宽,宫底较妊娠相应月份为低,胎头位于腹部的一侧,胎臀在另一侧,耻骨联合上区空虚。
如检查后胎位不清者,可用B超确定。
4.胎心音 妊娠4~5个月左右在脐下正中线附近开始听到心音,以后随胎儿的的增长及胎位的不同,胎心音的部位也有所改变。因胎心音多自胎背传出,在胎背近肩胛处听得最清楚,故头位的胎头可在下腹两侧听取,臀位胎头可在上腹两侧听取。横侧位可在脐上或脐下腹中线处听取(图29);
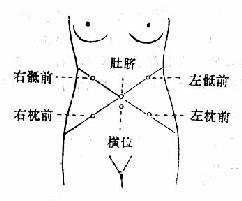
图29 不同胎位的胎心音听取部位
正常胎心率为120~160次/分,过快、过慢或不规律均表示胎儿有窒息的可能。
胎心应与子宫动脉及胎盘杂音相区别。子宫动脉杂音是血流通过扩张的子宫动脉时所产生的吹风样低音响,胎盘杂音是血流通过胎盘时所产生,二者的快慢与母体脉搏一致。胎盘杂音范围较子宫动脉杂音的范围大。
5.骨盆测量 骨盆是胎儿娩出时的通道,其大小和形态对分娩影响很大,狭小或畸形骨盆均可引起难产。初孕妇及有难产史的孕妇,在初次产前检查时,均应常规作骨盆测量及检查。
(1)骨盆外测量仅能间接反映骨盆腔大小,须测量下列各径:
髂棘间径(IS) 孕妇仰卧,用骨盆测量尺测两髂前上棘外缘间的距离,正常值约23~25cm(图30)。
髂嵴间径(IC) 孕妇仰卧,测两髂嵴外缘间的最宽距离,正常值约25~28cm(图31)。
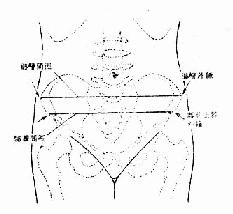
图30 髂棘及髂嵴间径起止点
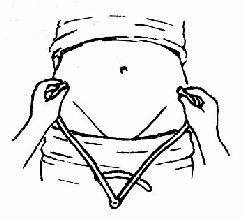
图31 髂棘间径测量法
以上两径线可相对地反映骨盆入口横径的大小。
骶耻外径(EC) 产妇侧卧,上腿伸直,下腿弯曲,测耻骨联合上缘中点到第五腰椎棘突下的距离,正常值18~20cm(图32、33、34)。此径线可间接推测骨盆入口前后径的大小。

图32 骶耻外径起止点
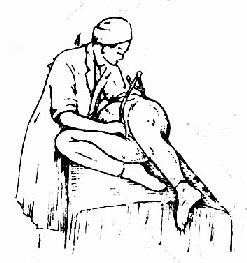
图33 骶耻外径侧卧测量法 (上腿伸直、下腿屈曲)

图34 骶耻外径站立测量法
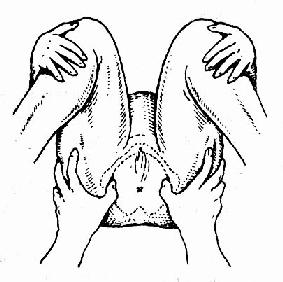
图35 仰卧曲腿,孕妇双手抱膝,测量两坐骨结节间距离
第五腰椎棘突下点的标志:
孕妇的腰直挺后,在腰骶部可见一菱形窝,称米氏菱形窝。菱形的上角是第五腰椎棘突,两侧角则相当于两侧的髂后上棘点,下角为两侧臀肌的交叉点。在两侧髂后上棘联线中点上约2~2.5cm处,即为第五腰椎棘突下点。
坐骨结节间径(TO)(图35、36、37)两坐骨结节内侧间的距离,正常值8.5~9.5cm,代表骨盆出口的横径。
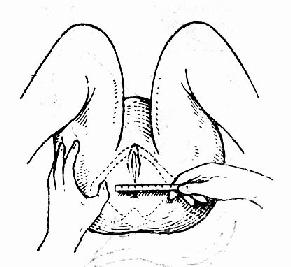
图36 用厘米心测量
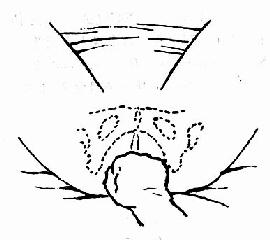
图37 用拳头测量

图38 检查耻骨弓形状及宽度
耻骨弓角度:
正常值约90°,小于80°为不正常;其弯度与角度反映骨盆出口大小(图38)。
(2)骨盆内测量 必要时测骨盆对角径及X线骨盆测量(详见异常分娩章节骨产道异常部分)。
二、孕期保健
(一)孕期卫生指导
1.可参加日常活动,但避免过度疲劳及重体力劳动,适当注意休息。
2.妊娠最后二个月,应每天用肥皂水和温水擦洗乳头,然后涂上一层油脂,可预防哺乳时乳头皲裂。如乳头内陷,于擦洗时可轻轻向外提捏数次,使之突出,以利日后哺乳。
3.妊娠晚期应避免盆浴及性交,以免引起早产或感染。妊娠前三个月亦应避免性交,以防流产。
4.注意营养。妊娠后期应适当进食盐,并适当增加含钙铁等食物。
5.腿抽筋可能因缺乏钙及维生素B引起,可服用乳酸钙、葡萄糖酸钙及维生素B、D、E等。
6.慎重用药,忌烟、酒。孕期用药宜慎,特别是妊娠早期12周内用药尤应慎重。近年屡有因用以下药物对孕妇及胎婴儿产生不良影响的报道,如:苯妥因钠、阿斯匹林、持续服用咖啡因、非那西丁、复方水扬酸以及乙菧酚和四环素等,应该引起注意。
(二)孕期常见症状及其处理
1.消化道症状 孕早期烧心、恶心者给予维生素B6、苯巴比妥等;消化不良给予维生素B110mg、酵母片2~3片及胃蛋白酶合剂10ml,每日3次口服;也可服用开胃健脾理气中药。
2.下肢肌肉痉挛 常发生于小腿排肠肌部,妊娠后期多见,常于夜间发作。痉挛发作时,将腿伸直使腓肠肌紧张,并予局部按摩,痉挛常迅速。也可服用钙片2片、鱼肝油丸1丸、维生素E5~10mg,每日3次。
3.便秘 妊娠期肠蠕动及肠张力减弱,且运动量减少,容易出现便秘。由于子宫及胎先露部的压迫,也会感排便困难,应养成排便习惯,多吃含纤维素多的蔬菜、水果,必要时口服缓泻剂,如睡着口服双醋酚汀5~10mg或果导片1~2片,或用开塞露、甘油栓,但禁用剧泻剂,以免经起流产及早产。
4.下肢及外阴静脉曲张 静脉曲张可因妊娠次数增多而加重。妊娠后期应尽量避免长时间站立,下肢可绑以弹性绷带,晚间睡眠时适当垫高下肢以利静脉回流。分娩时应防止外阴部曲张的静脉破裂。
5.腰背痛 妊娠期关节韧带松驰,子宫增大向前突出,重心必向后移,腰椎向前突,背伸肌持续紧张,故有轻微腰背痛。腰背痛明显者,应及时查找原因,按病因治疗。必要时卧床休息及服止痛药。
6.贫血 孕妇与妊娠后半期对铁的需要量增多,单靠饮食补充不够,应给予铁剂,如硫酸亚铁0.3g。每日1~2次口服以防贫血。已发生贫血,应查明原因,以缺铁性贫血最常见,治疗时给予硫酸亚铁0.6g或富马酸铁0.2~0.4g,维生素C100mg,钙片2片,每日3次口服。
7.痔 于妊娠晚期多见或明显加重。系因腹压增高和增大子宫的压迫,使痔静脉回流受阻及压力增高而致痔静脉曲张所致。应多吃蔬菜,少吃辛辣食物,必要时服缓泻剂纠正便秘。若痔已脱出,可以手法还纳。痔疮症状于分娩后可减轻或自行消失。
8.下肢浮肿 孕妇于妊娠后期多有轻度下肢浮肿,经休息后消退,属正常现象。若浮肿明显,经休息后不消退,应想到妊娠高血压综合征及其他合并症,应针对病因治疗。此外,睡眠时取侧卧位,下肢稍垫高,浮肿多可减轻。
9.失眠 必要时给予镇静安眠药物,如利眠宁10~20mg或安定10mg,睡前口服。
10.仰卧位低血压综合征 于妊娠末期,孕妇较长时间取仰卧位时,巨大的子宫压迫下腔静脉,使回心血量及心搏出量减少,出现低血压。改为侧卧位后,使下腔静脉血流通畅,血压随之恢复正常。
