出血性疾病是指由于止血功能失常而又不能以局部因素来解释的异常出血。表现为自发性出血,创伤后持续出血,出血程度和创伤不平行。由于止血是一个复杂的概念,急诊出血的患者更易造成诊断上的疏忽或延误,因此正确的诊断和处理出血患者必需基于对凝血机制的理解。
一、止血生理
组织受损后的快速止血,是一种极为重要的防御机制。在分析病因时往往把血小板或凝血缺陷分开考虑,实际上在维持止血功能方面,两者是密切相关的。
(一)血小板在止血中的作用 血小板在小血管破损的止血中起着重要作用。在血管受损部位,血小板首先发生粘附。粘附的血小板释放出ADP。ADP和暴露的内皮下胶原共同促使血小板发生聚集反应,形成血小板聚合物。血小板聚合物加入被粘附的血小板形成初期止血栓,起着初期的防卫作用。聚集的血小板释放出血清素可诱发受损血管的收缩,使受损部位血流减慢而有助于止血。
初期止血栓形成的同时,暴露的内皮下组织激活凝血系,形成纤维蛋白丝,纤维蛋白丝网络血小板血栓,加固止血栓,并有助于止血栓更牢固地粘在血管壁上。然后,血块开始收缩,形成持久的止血栓。
(二)凝血过程 凝血过程是一系列凝血因子相继激活的过程,是一种酶的连锁反应。可以划分成三个阶段(图41-1)。
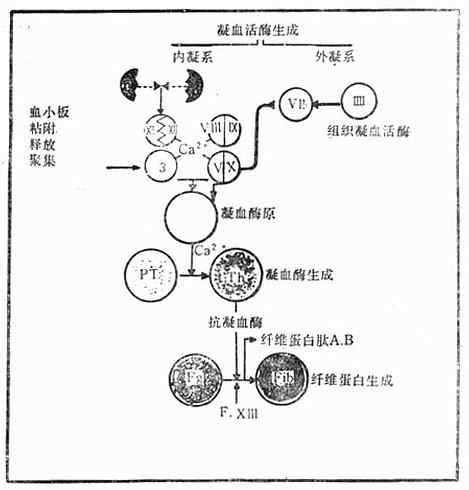
图41-1 凝血过程
1.凝血活酶的生成(thromboplastinformation) 可用活化的因子X(Xa)来简单地代表凝血活酶。它的作用是使凝血酶原转变成凝血酶。有两种产生Xa的机制。①内源性凝血过程,涉及4组凝血因子在钙存在的条件下被激活:接触激活的凝血因子:因子Ⅺ、Ⅻ与潮湿的表面相接触;抗血友病因子:因子Ⅷ、Ⅸ;血小板3因子(PF3);凝血酶原复合物,因子Ⅴ和Ⅹ。②外源性凝血过程,涉及3组凝血因子的相互作用:组织凝血活酶(因子Ⅲ);因子Ⅶ;凝血酶原复合物:因子Ⅴ和Ⅹ。
2.凝血酶(thrombin)的生成 凝血活酶在钙的作用下,水解凝血酶原,使之转化成凝血酶。
3.纤维蛋白(fibrin)的生成 凝血酶在因子ⅩⅢ作用下,将可溶性纤维蛋白原转化成不溶性纤维蛋白。
(三)凝血的抑制因子 凝血过程在生理情况下受一系列抑制因子的制约,主要是抗凝血酶Ⅲ(AT-Ⅲ)和纤维蛋白溶解系。纤溶酶原(又名血浆素原)是一种正常的血浆成分,它在血块形成过程中自动转化,或者在某些激活剂作用下转化成纤溶酶(血浆素)。纤溶酶是一种蛋白溶解酶,可将纤维蛋白和纤维蛋白原裂解成许多裂解产物(FDP)。机体纤溶活性过盛,可导致出血倾向,类似凝血异常。
二、出血患者的临床和实验室判断
正常情况下,凝血、抗凝血、纤溶系统三者之间存在着一种微妙的平衡,既保证机体的有效止血,又不发生过度的血栓形成(图41-2)。任何一个系统发生异常即可造成出血或血栓形成的病理情况。因此,止血机制异常可有多种原因。在呈现出血情况时首先要判断是否属于局部组织损害(如溃疡病)抑或止血异常。
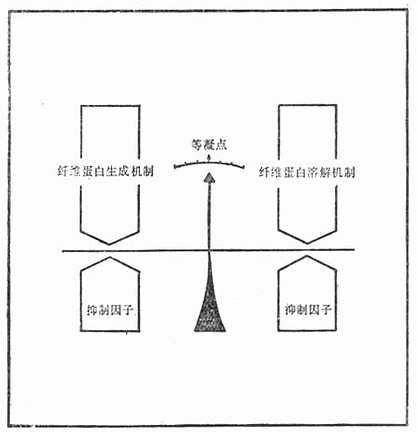
图41-2 凝血、抗凝血与纤溶的平衡机制
(一)临床判断 轻度止血异常往往有外伤或局部病变时才显露出来。静脉穿刺部位的持续渗血,压迫部位的广泛紫癜,引流管的持续失血,均提示患者的止血功能可能发生异常。止血异常的常见病因见表41-1,大致可分为先天性或后天获得性。仔细地询问病史和体检将可提供临床线索。病史和体检应包括下列几方面。①出血的特点:自发抑或外伤诱发,初发抑或终生性,发生频率,严重程度;②出血家族史:有否性联遗传,遗传方式;③过去及目前的治疗:药物诱发,如阿司匹林、双香豆素类、肿瘤化疗,输血疗效等。④同时存在的全身性疾病:如白血病、尿毒症、肝病、感染、肿瘤等。
表41-1 止血异常的病因
| 1.血小板减少 |
| 2.血小板功能异常 |
| 3.血管壁缺陷 |
| 4.凝血因子缺乏 |
| 5.纤溶过盛 |
| 6.复合缺陷 |
(二)实验室筛选 为进一步确定止血缺陷的性质,还需要依靠实验室检查的结果(表41-2)。
表41-2 实验室筛选试验的临床意义
| 试验异常 | 缺陷 | 疾病 |
| plat↓或plat↓BT↑ | 血小板减少 | ITP或其他 |
| plat↑ | 血小板增多 | 骨髓增生症或其他 |
| BT↑ | 血小板功能不良 | 阿司匹林,尿毒症,VWD |
| PTT↑ | 内凝系 | 血友病(FⅧ:C↓,少数↓Ⅸ或↓Ⅸ,肝素治疗) |
| PT↑ | 外凝系 | ↓因子Ⅶ(少见) |
| PT↑,PTT↑ | 外凝系 | 维生素K缺乏、香豆素类药物、肝病、肝素治疗 |
| Fib↓ | 低纤维蛋白原血症 | ↓纤维蛋白原(少见) |
| Fib↓,PT↑(IPTT↑) | 纤溶 | DIC,原发性纤溶 |
| BT↑PTT↑ | 复合性缺陷 | VWD |
| plat↓,PT↑,Fib↓(PTT±↑) | 复合性缺陷 | DIC,肝病 |
| 所有试验正常 | ? | 止血功能正常,过敏性血管炎、维生素C缺乏、异常蛋白血症或其他 |
注 plat:血小板数 Fib:纤维蛋白原
BT:出血时间 DIC:弥散性血管内凝血
PTT:部分凝血活酶时间 VWD:血管性假血友病
PT:凝血酶原时间
1.血小板计数 大多数医院采用光学镜计数,正常值为(100~350)×109/L,血小板数在(70~90)×109/L之间可无出血症状,如果无血小板计数的条件,可用血涂片估计法,正常时血小板:红细胞为1:20。
2.出血时间(bleedingtime,BT) 反映血小板形成初期止血栓的能力,取决于血小板的数量和功能。平板出血时间能较正确地反映血小板功能状况。方法:在维持5.33kPa(40mmHg)血压的状况下,在前臂皮肤划一5mm长、1mm深的破口。每30s间歇以滤纸吸干血滴。在血小板数高于100×109/L时,出血时间超过8min,认为血小板有数量或质的异常。出血时间不受抗凝药或凝血因子的影响。
3.凝血酶原时间(prothrombintime,PT) 血浆中加入过量的组织凝血活酶(兔脑浸出液)和Ca2+,测得的凝固时间。反映外凝系的完整性。正常值12~14s,比正常对照高出3s以上有诊断意义。常用于口服抗凝治疗的监察。
4.部分凝血活酶时间(partialthromboplestin time,PTT) 是内源性凝血系及共同通路的凝血因子的筛选试验。血浆中加入不完全的组织凝血活酶,如脑磷脂,并加入细微的带负电荷的表面(白陶土)使内凝系Ⅻ激活。正常值25~40s。延长则反映除因子Ⅶ、ⅩⅢ以外的任何一种凝血因子的缺乏。
5.正常血浆的混合 如果延长的PT、PTT不能被1:1混合的病人血浆和正常血浆所纠正,则说明循环中存在凝血抑制物。延长的凝血时间可被完全纠正则说明凝血因子缺乏。
6.凝血因子水平测定 把患者血浆和缺乏某一因子的血浆以一定比例混合测得的凝固时间,与同样稀释度的正常混合血浆相比较,从正常曲线上测得患者血浆中某一因子的水平,以正常血浆的%来表示。正常值约50%~150%。
7.凝血酶凝固时间(thrombintime,TT)患者血浆中加入标准化的凝血酶,使纤维蛋白原转变成纤维蛋白的时间。反映纤维蛋白原的量和质,以及凝血第三阶段的有关因素。正常值20s,较正常对照延长5s以上有意义。延长见于类肝素样抗凝物质增加,AT-Ⅲ活性显著增加,纤维蛋白原质和量的异常,DIC和原发性纤溶。
8.纤维蛋白裂解产物(fibrindegradation products,FDP) 当纤溶系过度激活时产生FDP。常是DIC和原发性纤溶的标志。正常值低于20mg/L。
9.纤维蛋白原水平(fibrinogenlevel) 有几种方法测定,或用凝血酶凝固时间来粗略反映。正常值2B~4g/L。
10.纤维蛋白稳定因子(因子ⅩⅢ)定性 缺少症很少见,分为先天性和获得性。有自发性出血倾向,但其他止血机制试验都正常。患者的纤维蛋白凝块很不牢固,极易溶解于1%醋酸和30%尿素溶液。
三、几种典型的出血性疾病
(一)紫癜性疾病
1.过敏性紫癜 是一种非血小板减少性紫癜。特征为明显的过敏表现,包括皮疹和水肿。部分病例是由于对食物、昆虫叮咬、细菌或病毒感染,或某些食物过敏而引起。当关节腔或胃肠系有病理损害、水肿、渗血,患者可有非游走性关节疼痛、腹痛、便血或呕血。诊断首先须排除血小板性或其他血管性紫癜,并取决于特殊的皮疹,成片出现的新旧不等、大小不等、对称分布的斑丘疹。止血功能的筛选试验往往正常。
2.原发性血小板减少性紫癜(idiopathicthrombocytopenic purpura,ITP) 由于免疫机制的参与,血小板破坏增多,表现为瘀点、紫癜和粘膜出血。患者血小板减少,BT延长,但PT、PTT、TT都正常。诊断需除外其他血小板抑制性疾病,如药物诱发的血小板减少、败血症、酒精中毒、维生素B12或叶酸缺乏、骨髓抑制、血栓性血小板减少性紫癜(thromboticthrombocytopenic purpura,TTP)、DIC和脾功能亢进。
3.血小板质的缺陷 药物(尤其阿司匹林)和尿毒症是获得性血小板功能异常的常见原因。当患者出血时间延长而血小板数正常,并有正常的凝血相时应怀疑本病。在急诊处理中进一步分类并不必要。目前的实验诊断方法对进一步分类均不敏感。
4.异常蛋白血症 冷球蛋白、单克隆球蛋白病(见于多发性骨髓瘤或巨球蛋白血症),或少数多克隆球蛋白病的患者,由于异常蛋白干扰血小板功能、血管完整性,或凝血因子而发生出血疾病。止血功能的检查都正常。
(二)凝血缺陷性疾病
1.血友病 是性联遗传的内凝系凝血因子缺乏症。往往由于单个凝血因子Ⅷ(经典的血友病,又名血友病A)或因子Ⅸ(血友病B,或名PTC,Christmas症)的缺乏。患者几乎全部是男性,儿童期即有过度出血的表现。轻度缺乏的患者可以无症状,直到成年后在应激、外伤或手术情况下才表现出来。患者PTT延长,特殊凝血因子水平测定或纠正试验可以区别Ⅷ抑或Ⅸ,或是另一些少见的因子Ⅺ或Ⅻ缺乏症。
2.纤维蛋白溶解 纤溶酶可以消化、干涉各种凝血因子而引起严重的凝血障碍病。原发性纤溶较少见。纤维蛋白溶解常伴有低纤维蛋白原血症、凝血时间延长、FDP增多。纤维蛋白溶解本身并不引起血小板数减少。
3.香豆素或肝素毒性反应 口服抗凝剂过量可引起因子Ⅱ、Ⅶ、Ⅸ和Ⅹ功能减退。患者PT和PTT延长。肝素也可使PTT延长,大剂量肝素则PT也延长。这两种抗凝剂的过量都可以引起单个或多个部位的出血。
4.循环抗凝物质存在 如果患者的凝血缺陷对所采用的治疗措施无效,则应考虑是否存在某种抑制物,抑制凝血过程的某一阶段。患者凝血的特异试验不能被正常血浆成分所纠正。
(三)复合性缺陷
1.血管性假血友病(vonWillebrands disease,VWD) 是一组先天性疾病,少数患者为获得性。男女均可发病。患者血小板功能受损(粘附不良),同时有凝血缺陷(因子Ⅷ生成减少)。临床表现轻重差异很大。某些患者仅有轻度实验室异常而无临床症状。诊断依据BT延长,因子Ⅷ减少(凝血活性和VWF同时减少),以及患者血小板对瑞斯托霉素无聚集反应。某些患者的异常有很大的波动性,需重复试验才能获得诊断。对某些患者,输血可暂时地刺激因子Ⅷ生成。
2.弥散性血管内凝血(DIC) 是一种在血管内发生的获得性凝血异常。由于凝血因子耗竭而患者有严重出血倾向。因子Ⅴ、Ⅷ和纤维蛋白原被迅速消耗,不能及时代偿,使血浆水平低下。产生的FDP有抗凝性而加重出血倾向。DIC并不是一种原发疾病,常伴发于危重病程中,被某种因素促发,如感染、休克、严重组织损伤、产科并发症等。如果同时发生血小板减少、凝血缺陷和纤维蛋白溶解,应该疑及本病。由于血管内形成的纤维蛋白网丝机械地损伤红细胞,患者常伴有微血管性溶血性贫血。严重肝病时对DIC的诊断较困难,因为两者有相似的临床和实验室改变。肝病患者如果发生迅速进展的血小板减少,因子Ⅴ、Ⅷ受抑制和凝血障碍(因子Ⅷ不在肝脏产生)即应怀疑DIC(详见第42章)。
四.急诊处理
大多数止血措施都有些副作用,治疗取决于是否存在危及性命的出血,或严重的外伤。一旦确定需要纠正性治疗,实验室筛选试验将提示应选用的最合适的血液成分或药物。新鲜全血应用最广,但对止血并不是万能的,因为只有超耐受的过量输注,才能纠正血小板或凝血缺陷。
(一)一般处理 器质性病亦所致的出血和出血性疾病患者同样需要注意在可进入的出血局部加压,和注意补充血容量。电灼、缝合或其他可引起损伤的措施都应该推迟到止血缺陷被纠正后。应该避免肌肉或皮下注射。静脉穿刺和注射部位应注意延长压迫时间。出血患者应避免使用阿司匹林类影响血小板功能的药物。
(二)血小板减少的治疗 25ml浓缩血小板约含有70%200ml新鲜血内的血小板。理论上,成人输注1u血小板可升高血小板5×109/L,输注总单位数理论上应使血小板升到(40~60)×109/L。急诊手术时剂量加倍。一般说来,血小板产生障碍所致的减少症,经上述输注可达到预期的水平,而免疫性血小板减少(如ITP),输后血小板数常不能升高。但认为仍然值得一试。因为输入的某些血小板可能会逃脱被破坏,或是在破坏前已起止血功能。
无条件输注血小板或输注无效者,给以大剂量(1mg/kg·d)强的松,在7~10天内可有效地升高血小板数。但大多数患者在激素减量后血小板数不能维持,应考虑脾切除术。发生急诊威胁生命的出血时,需考虑急诊脾切除。术后24h即可见血小板值上升。
输注血小板应该谨慎,因为血小板带HLA抗原,即使ABO和Rh配合,重复输注可产生抗体,使以后的输注无效。无症状患者的预防性输注血小板,应该掌握在血小板数低于10×109/L或仅是暂时抑制生成的情况下。
(三)血小板质缺陷的治疗 临床可有严重出血,阿司匹林可引起血小板功能缺陷。治疗主要是替代性,可输注血小板浓缩物(成人6~8u)。尿毒症的血小板功能不良继发于环境因素,可采用透析法来暂时解除。有人认为可输注冷沉淀物。
(四)内凝系缺陷的治疗 因子Ⅷ缺乏者(血友病A)的替代性治疗,最方便的是输注冷沉淀物。1凝血单位相当于1ml正常新鲜血浆所含的因子Ⅷ或Ⅸ活性。由于制备过程中的损失,1袋冷沉淀物(来自200ml血浆)约含80u。因子Ⅷ缺乏,首剂为2袋/12kg体重,继之半量,每12h一次维持。
凝血酶原复合物含因子Ⅱ、Ⅶ、Ⅸ和Ⅹ,可用于因子Ⅸ缺乏症的治疗(表41-3)。但有携带肝炎病毒的危险,因此更常使用的是新鲜冷冻血浆。
当内凝系缺陷性质未定时,应输注新鲜血浆或鲜冷冻血浆。首剂相当于所需补给量的20%,必须注意超负荷问题。
表41-3 替代性治疗
| 缺乏症 | 替 代 | 首剂/kg | 维持量/kg·d | 代谢半寿期(h) |
| FⅡ
(凝血酶原) | 血浆
凝血酶原复合物 | 20u,2d
40u | 15~20u
15~20u | 50~80 |
| FⅤ | 新鲜冷冻血浆 | 15~25u | 15~20u | 24 |
| FⅦ | 血浆
凝血酶原复合物 | 5~10u
5~10u | 5u,4/d
5u,4/d | 5 |
| FⅧ | 冷沉淀物
Glycine precipitate | 2袋/12kg
40u | 1袋/12kg,2/d
20u,2/d | |
| VWD | 血浆
冷沉淀物 | 10u
1袋/10kg | 10u
1袋/10kg | 24 |
| FⅨ | 血浆
凝血酶原复合物 | 30~60u
30~60u | 5~10u,2/d
5~10u,2/d | 20~30 |
| FⅩ | 血浆
凝血酶原复合物 | 10~15u
10~15u | 10u
10u | 20~60 |
| FⅪ | 血浆
凝血酶原复合物 | 10~20u
20u | 5u
10u | 40~80 |
关节出血的患者,为减轻持久的膝关节损伤,可在纠正治疗后行关节抽吸。
(五)肝素过量的治疗 临床很少测定肝素血浓度,肝素过量而致出血的患者可用50%的鱼精蛋白注射剂对抗。1mg鱼精蛋白可中和100u肝素,稀释后静脉缓慢推注,静脉注射时间需超过10min。
(六)外凝系缺陷的治疗 凝血酶原时间延长,大都是由于服用香豆素类抗凝药物、维生素K缺乏或肝病。香豆素类衍生物如华法令和Dishydroxycoumarin(Dicumarol)拮抗维生素K1的作用,使肝合成有生理功能的凝血因子受抑制。服用后凝血因子Ⅱ、Ⅶ、Ⅸ和Ⅹ的抑制速度分别为5、25、40、72h。在中止抗凝治疗后这4种凝血因子以同样顺序恢复。
口服抗凝剂的毒性反应或过量,如无临床出血症状,只需停药几天,因一旦采用维生素K1纠正治疗将会使以后的口服抗凝治疗产生耐药。如患者有出血倾向,维生素K110~25mg肌注,足以在12~24h内迅速纠正低凝血酶原状况。如出血严重,则采用维生素K120~50mg静注。在急诊情况下,可输注新鲜冷冻血浆或凝血酶原复合物以补给凝血因子。
(七)DIC的治疗 请参看第42章。
(八)纤维蛋白溶解的治疗 6-氨基已酸(epsilonaminocaproic acid,EACA)类药物可抑制纤溶活性。临床常见的纤溶活性增加一般继发于DIC,并随DIC被控制而平息,常不需抗纤溶治疗。如果抗纤溶治疗有指征,则必须同时使用肝素来减少血栓形成的危险性。并且可考虑补充纤维蛋白原,方法同DIC。
原发性纤溶远较DIC为少见。只有在前列腺癌、前列腺手术、严重肝病、胸科手术中可能会发生。治疗可用EACA,首剂4g溶于100ml等渗氯化钠溶液,5%葡萄糖液,或林格溶液内静脉滴注15~30min,继之以1g/h速度静脉输注8h或直到出血症状得到控制。口服每次2g,每日3~4次,持续7~10天。
止血环酸(Tranexamic acid)抗纤溶活力比EACA强10倍。用法为每次250~500mg,每日1~2次,静脉推注或滴注。每日总量可达2g。
(九)血管性假血友病的治疗 可输注冷沉淀物,治疗相似于因子Ⅷ缺乏。
(十)凝血筛选试验正常者出血的治疗 坏血病对维生素C反应迅速。血管性紫癜对强的松1~2mg(kg·d)有效。异常蛋白血症的出血,无特殊急诊处理,注意补充血容量和血浆置换。
