【病因】
· 胃肠道:大便嵌塞、溃疡性直肠炎、直肠癌、放射性直肠炎、炎症性肠病
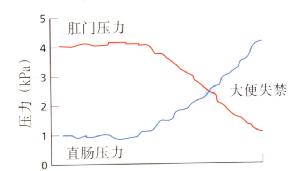
图5.17当直肠压力超过肛门压力时发生大便失禁。
·神经源性:痴呆、多发性硬化、脊髓病、中风
· 代谢性:糖尿病
·创伤性;分娩、肛门直肠手术、括约肌创伤、性虐待
· 先天性异常
· 特发性大便失禁。
某些大便失禁的病人,其肛管对粪便的识别功能消失,病人不能感知和识别通过肛管的粪便,因此就起不到防止失禁的作用。肛门敏感阈值是阴部神经病变的指标。
发现相当一部分特发性大便失禁的病人有阴部神经运动支的损伤(阴部神经病变)。这可以引起EAS和盆底肌的功能损害,而这些肌肉对保持大便节制非常重要。这些病人,其直肠扩张后本应发生的EAS收缩常消失,或者只有非常大的扩张容量才能引起EAS收缩。
炎症性肠病直肠顺应性减低,直肠容量扩张程度正常人还没有感觉时,炎症性肠病患者已不能耐受。因此,尽管肛门括约肌功能正常,也可能出现排便急切性大便失禁。
直肠顺应性损害也可见于特发性大便失禁的病人。顺应性在大便储存方面有重要意义,直肠必须扩张以适应进入的大便以防大便失禁。
【症状】
轻度失禁
· 轻微不随意的大便失禁
· 失禁伴有多屁、糊状或水样便。
重症失禁
· 不能形成块状大便
· 频发、自发性排便。
【诊断措施】
形态学诊断
直肠指诊
可以识别结构异常,并提供某些基础括约肌节律和挤压反应的信息。
直肠乙状结肠镜
可以直视肛管、直肠和乙状结肠有无梗阻、肿瘤、炎症、感染、出血、脱痔或肛裂。
放射学
钡剂灌肠可以帮助识别解剖异常,感染性疾病、炎症性肠病和结直肠良恶性肿瘤。
结肠镜
可以替代放射学识别解剖异常,确定有无感染性疾病、炎症性肠病及结直肠良恶性肿瘤。
肛门直肠内超声
可提供详细的IAS和EAS的形态资料,并容易发现局灶性缺陷。
功能性诊断(图5.18)
向量容积分析肛门直肠测压
可以对由于肛门直肠括约肌机制引起的自发性排便阻力定性,并可确定肛管的静息压和收缩压及直肠抑制反射(见8.10)。
大便失禁病人肛门直肠测压的一些指征:
· 确定IAS和/或EAS功能失调在大便失禁中的相对作用
· 生物反馈训练前记录括约肌功能的基线水平
· 肛门括约肌修复术前和术后评估。
向量容积分析提供肛管内压力放射状分布的情况,能识别局灶性缺陷,并帮助指导肛门直肠括约肌修复和修复后结果评价。
肌电图
EMG记录EAS和耻骨直肠肌的电活动,这些肌肉的收缩对防止大便失禁很有必要。在生物反馈训练中也可用EMG记录和观察这些肌肉的活动(见8.12)。
阴部神经终末运动潜伏期
阴部神经(支配盆底肌和EAS)的功能可以通过经直肠电刺激运动神经,记录由此引起的括约肌反应活动。从刺激开始到第一次可记录到EAS收缩的时间为阴部神经终末运动潜伏期。如果这一时间延长,则提示阴部神经病变。
阴部神经病变常可见于特发性大便失禁的病人(见8.13)。
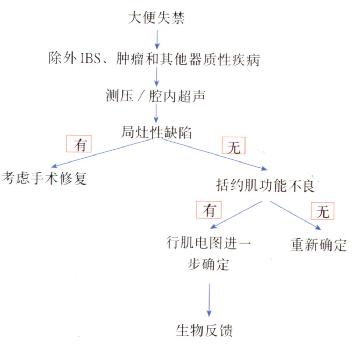
图5.18大便失禁病人处理流程。
